Реактивный артрит причины симптомы
Содержание:
- Что такое реактивный артрит?
- Симптомы реактивного артрита
- Причины реактивного артрита
- Диагностика реактивного артрита
- Лечение реактивного артрита
- Профилактика реактивного артрита
Что такое реактивный артрит?
Реактивный артрит – это тяжёлое заболевание суставов, которое имеет свои характерные особенности.
Эта форма артрита сопровождается одним или сразу несколькими симптомами:
Воспалительными процессами в органах желудочно-кишечного тракта.
Конъюнктивитом (воспалением глаз).
Воспалительными процессами в мочеполовой системе.
Воспалением суставов.
По имеющейся статистике, данные которой опубликованы в специализированных медицинских изданиях и средствах массовой информации, реактивный артрит чаще всего диагностируется у пациентов, возраст которых находится в диапазоне от 30 до 40 лет. У мужчин больше всего было выявлено случаев заболевания, которое спровоцировала мочеполовая инфекция. У представительниц женской и мужской половины населения одинаково часто диагностируется реактивный артрит, который развивается на фоне прогрессирования кишечной инфекции (дизентерии).
По мнению многих специалистов, реактивный артрит является ревматическим заболеванием, которое в активной стадии своего развития способно поражать жизненно-важные органы и системы человеческого организма.
Чаще всего проблемы возникают в следующих органах:
в лёгких;
в почках;
в сердце;
в мягких тканях органов зрения;
на кожном покрове (в виде сыпи, язвочек или крапивницы);
на слизистой полости рта и т. д.
В последние годы именно реактивная форма артрита чаще всего диагностируется у населения разных стран мира, вызывая у людей тяжёлое поражение опорно-двигательного аппарата, не зависимо от возраста и половых признаков. Многие специалисты ревматологи считают, что если реактивный артрит не был спровоцирован кишечной или урогенитальной инфекцией, то его следует классифицировать в качестве болезни Рейтера. Это связано с тем, что всего лишь в 4% случаях при данной форме артрита были выявлены инфекции мочеполовой системы.
Симптомы реактивного артрита
На начальной стадии развития реактивный артрит у большинства пациентов проявляется в острой форме.
По результатам многочисленных исследований было установлено, что первые симптомы данного заболевания появляются спустя 2 недели после инфицирования пациента:
Повышается температура в области поражённых суставов. Для определения жара в суставе достаточно приложить ладонь на место повреждения. Чтобы снять жар рекомендуется использовать компрессы.
Опухают суставы (голеностопный и коленный, а также локтевые и лучезапястные, суставы кистей рук и стоп). Иногда припухлость стремительно распространяется за контуры суставов.
Развивается болевой синдром в суставах. Возникают болевые ощущения, преимущественно при ходьбе, либо выполнении других движений поражённой нижней или верхней конечностью. Многие пациенты испытывают тупые, выкручивающие или ноющие боли при любых физических движениях, которые в ночное время немного утихают. Дискомфорт они испытывают и при пальпации области поражённого заболеванием сустава.
Появляется скованность движений, вызванная нарушением оттока суставной жидкости. Больные люди не могут активно передвигаться, выполнять физические упражнения.
Появляется суставной синдром, который сопровождается болями, ассиметричным олигаортритом, поражением суставов, отёчностью и т. д.
Выявляются инфекции в мочеполовой системе, носоглотке, кишечнике (сопровождаются характерной симптоматикой). Урогенитальные инфекции сопровождают такие заболевания мочеполовой системы как уретрит и цервицит, а развивающиеся на их фоне осложнения.
Происходит расширение суставной щели и отёк (периартикулярный) мягких тканей (легко определяется при рентгенографии).
Воспаляются глаза, кожный покров (конъюнктивит, раздражение слизистой, ослабление зрительной активности, крапивница, псориазиформные высыпания, стоматит и т. д.).
В начальной стадии развития реактивного артрита у пациентов проявляются признаки сакроилеита (поражение позвоночника), заболевания почек, болезней сердца (тахикардия), расстройства нервной системы.
Усталость, потеря работоспособности.
Общее недомогание, резкая потеря веса.
Лихорадочные состояния, часто сопровождающиеся повышением температурного режима, либо ознобом и т. д.
Причины реактивного артрита
По результатам многочисленных исследований, которые проводились специалистами из разных стран мира, было установлено, что реактивный артрит в большинстве случаев развивается на фоне плохой наследственности. Современная медицина способна выявлять данное заболевание на генетическом уровне. Это происходит благодаря специальным лабораторным исследованиям, при которых задействуются реактивы, определяющие генетические маркеры HLA-B27. Несмотря на наследственную предрасположенность, реактивный артрит проявится у пациентов только в том случае, когда они будут инфицированы этим заболеванием.
К причинам появления реактивного артрита можно причислить следующие провоцирующие факторы:
различные бактерии (Сальмонелла, Иерсиния, Шигелла, Кампилобактер);
инфекционные заболевания (дизентерия);
аномалии в иммунной системе пациента;
генетическая предрасположенность к данному заболеванию (чаще всего выявляется реактивный артрит у носителей антигена HLA-B27);
инфицирование пациента вредными микроорганизмами, проникающими в мочеполовую систему человека (например, хламидии Chlamydia trachomatis, Ureaplasma urealyticum) и т. д.
Диагностика реактивного артрита
При выявлении характерной симптоматики или любого дискомфорта в области суставов больной должен обратиться к узкопрофильному специалисту – ревматологу.
На приёме врач должен правильно собрать анамнез данного заболевания, после чего назначить пациенту комплекс лабораторных исследований и аппаратной диагностики:
клинический и биохимический анализ крови;
общий анализ мочи;
другие анализы крови, посредством которых определяются следующие показатели: антитела, антиген, сиаловые кислоты и т. д.;
мазки из цервикального канала и уретры;
имунноферментный анализ;
посев кала на выявление патогенной микрофлоры;
ПЦР – анализ;
ректороманоскопия;
рентгенография (позвоночного столба, суставов нижних и верхних конечностей);
фиброколоноскопия;
магнитно-резонансная или компьютерная томография и т. д.
Диагностика реактивного артрита осуществляется на основании данных первичного осмотра, во время которых специалист выявил основные признаки этого заболевания, и результатов лабораторного и аппаратного обследования пациента. Благодаря своевременно проведённой рентгенографии врач может выявить любые, даже незначительные, изменения в опорно-двигательном аппарате. Иногда аппаратная диагностика позволяет обнаружить кальцификаты, которые располагаются на костных тканях, в области которых происходили воспалительные процессы.
Если у пациента, которому был диагностирован реактивный артрит, наблюдается воспаление глаз, то лечащий врач направляет его на консультацию к офтальмологу. Узкопрофильный специалист не только определит остроту зрения, но и выявит степень воспаления, после чего назначит медикаментозную терапию.
Лечение реактивного артрита
После комплексной диагностики реактивного артрита специалист выбирает методику, по которой будет лечиться данное заболевание. Метод терапии напрямую будет зависеть от места локализации болезни и от стадии её развития.
В большинстве случаев такой категории пациентов назначаются:
Нестероидные медицинские препараты, обладающие противовоспалительным действием. На фоне их регулярного приёма у больных могут возникать различные побочные эффекты: появляются язвы, развиваются желудочно-кишечные расстройства, начинаются внутренние кровотечения.
При лечении реактивного артрита пациентам назначаются кортикостероиды. Эта группа препаратов, включая преднизолон, способна значительно уменьшить воспалительный процесс в суставах и сухожилиях верхних и нижних конечностей. Их можно принимать любым удобным способом: в виде мазей; в таблетированной форме преорально; в виде инъекций (вводятся в поражённый сустав).
В том случае, когда у пациента реактивная форма артрита была спровоцирована венерическими или вирусными инфекциями, ему назначается курс антибиотиков.
Параллельно больной должен принимать пробиотики, функции которых заключаются в смягчении воздействия антибиотиков на желудочно-кишечный тракт человека.
Пациентам, у которых была выявлена стойкая форма реактивного артрита, назначается сульфазилин. Этот медицинский препарат может сопровождаться различными побочными эффектами, такими как подавление костного мозга, кожные высыпания. После курса сульфазилина больные должны пройти лабораторное обследование и сдать анализы крови.
При воспалительных процессах в глазах пациентам прописываются специальные капли. Тяжёлая форма воспаления потребует более серьёзного лечения, в курс которого входят инъекции кортизона.
При воспалительном процессе в области мужских или женских гениталий лечащий врач назначает курс терапии кремами, в состав которых входит кортизон.
При реактивном артрите, вызванном кишечными или урогенитальными инфекциями, пациентам назначаются антибиотики, специфичные для выявленных групп бактерий.
Если у пациента был выявлен воспалительный выпот, то специалисты проводят комплекс мероприятий для эвакуации его из повреждённой полости сустава верхней или нижней конечности. Параллельно такой категории пациентов назначаются мази, кремы, гели, в составе которых присутствует димексид, обладающий противовоспалительным действием.
Пациентам с диагнозом реактивный артрит рекомендуются различные физиотерапевтические процедуры, такие как криотерапия, фонофорез, синосоидально-модулирующие токи и т. д. Большую пользу при лечении данного заболевания приносит курс лечебной физкультуры, во время которой пациенты выполняют специально разработанные упражнения под наблюдением опытного инструктора.
После снятия воспалительного процесса в области повреждённых суставов пациентам назначаются лечебные ванны. Во время таких водных процедур обычно используются соли из Мёртвого моря, а также сероводородные и сернистоводородные соли. Параллельно с лечебными ваннами можно пройти курс грязелечения.
Не зависимо от того, какая терапия была применена при лечении реактивного артрита, пациентам рекомендуется с регулярной периодичностью сдавать анализы, которые смогут показать наличие инфекции. При выявлении любых бактерий, способных спровоцировать повторное развитие реактивного артрита, пациентам назначается курс терапии, включающий новую группу антибиотиков (при выборе наиболее эффективных препаратов больным рекомендуется сдать специальный анализ).
Прогноз заболевания
Для пациентов, которые прошли комплексное лечение от реактивного артрита, существует следующий прогноз на дальнейшую жизнь:
в 20% случаев признаки заболевания исчезают в течение 6-ти месяцев;
после правильно подобранного лечения не происходит рецидивов болезни;
в 25% случаев реактивный артрит переходит в хроническую стадию, прогрессируя только в фазе обострения;
в 50% случаев заболевание спустя определённый промежуток времени начинает прогрессировать с новой силой;
только в 5% случаев тяжёлая форма реактивного артрита приводит к деформации позвоночника и суставов.
По теме: Народные методы лечения артрита
Профилактика реактивного артрита
В целях профилактики реактивного артрита специалисты рекомендуют проводить комплекс мероприятий:
избегать случайных половых связей, во время которых можно заразиться урогенитальными инфекциями;
соблюдать личную гигиену;
вести здоровый образ жизни;
употреблять в пищу полезные продукты;
своевременно проходить медицинское обследование и т. д.
Автор статьи: Каплан Александр Сергеевич | Врач-ортопед
Образование: диплом по специальности «Лечебное дело» получен в 2009 году в медицинской академии им. И. М. Сеченова. В 2012 году пройдена аспирантура по специальности «Травматология и ортопедия» в Городской клинической больнице им. Боткина на кафедре травматологии, ортопедии и хирургии катастроф.
Другие врачи
Источник
Реактивный артрит – ревматологическое заболевание, для которого характерна четкая связь между воспалением суставов и мочеполовой или кишечной инфекцией. Главная особенность данной патологии – отсутствие микробов в синовиальной жидкости, то есть воспаление носит асептический характер. Первые симптомы в большинстве случаев возникают через 2-3 недели после поражения кишечника или мочеполовой системы. Заболевание чаще встречается у молодых людей, что связано с активной половой жизнью, высоким риском заражения венерическими заболеваниями.
Причины заболевания
Воспаление развивается на фоне перенесенной бактериальной или вирусной инфекции, при этом возбудители в полости сустава отсутствуют. Как такое возможно? В ходе исследований ученые обнаружили, что микроорганизмы, которые поражают мочеполовую систему и кишечный тракт, чрезмерно активируют ответ иммунной системы. Как результат, образуется большое количество иммунных комплексов. Затем происходит «перекрестное» реагирование, то есть организм начинает уничтожать собственные клетки, принимая их за чужеродные. Такая мутация связана с антигеном HLA-B27. Риск развития реактивного артрита намного выше у носителей данного гена. Наиболее часто поражается синовиальная оболочка суставов, слизистые глаз, ротовой полости, легкие, почки.
Поскольку пусковым механизмом воспаления является мочеполовая или кишечная инфекция, важную роль играет определение возбудителя заболевания. Основные причины реактивного артрита представлены ниже:
- хламидии;
- шигеллы;
- сальмонеллы;
- иерсинии;
- кампилобактер.
Согласно статистике, у мужчин реактивный артрит в большинстве случаев связан с хламидийной инфекцией, у женщин – с заболеваниями кишечника.
Отличительные черты реактивного артрита
Симптомы большинства видов артритов похожи: боль, отек, покраснение сустава, ограничение подвижности. Чтобы определить нозологическую форму заболевания, следует учитывать многие детали.
 Главные особенности реактивного артрита:
Главные особенности реактивного артрита:
- Поражение суставов развивается у людей молодого возраста (25-40 лет).
- Существует связь с мочеполовой или кишечной инфекцией. Артрит может возникать как непосредственно во время основного заболевания, так и через несколько недель после выздоровления.
- В большинстве случаев воспаление развивается остро, с ярко выраженными местными и общими проявлениями.
- Отличительная черта реактивного артрита – одностороннее поражение суставов. В процесс вовлекаются связки, мышцы, синовиальная оболочка.
- Воспаление носит системный характер, то есть поражаются не только суставы, но и глаза, кожа, слизистые оболочки, внутренние органы.
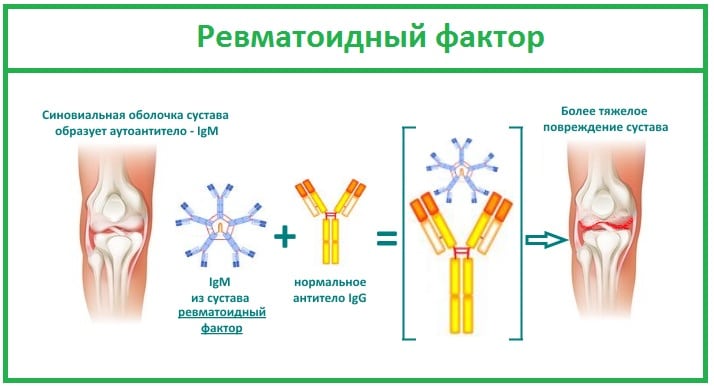
- В крови отсутствует ревматоидный фактор.
- У большинства пациентов определяется антиген HLA-B
- Артрит имеет доброкачественное течение, при своевременном лечении функции в суставе восстанавливаются почти в 75% случаев. Хронизация процесса наблюдается редко.
Формы реактивного артрита
Для выбора тактики лечения пациентов с воспалением суставов важно определить вид возбудителя, его устойчивость к антибиотикам.
В зависимости от причины заболевания различают следующие формы реактивного артрита:
- постэнтероколитическая (вызвана шигеллами, сальмонеллами, иерсиниями, кампилобактером);
- урогенитальная (ассоциируется с хламидиями);
- болезнь Рейтера (сочетание артрита, уретрита и конъюнктивита).
Симптомы
 Для реактивного артрита характерна системность поражений. В воспалительный процесс вовлекаются многие органы и системы. Начало заболевания, как правило, связано с развитием мочеполовой или кишечной инфекции. Пациент может жаловаться на повышение температуры тела, слабость, отсутствие аппетита, жидкий стул, вздутие живота, тошноту, рвоту. При поражении урогенитального тракта возникает боль при мочеиспускании, появляются выделения из половых органов с неприятным запахом, во время половой близости могут появляться дискомфорт, болезненные ощущения. Через 2-3 недели после вышеупомянутых признаков воспаление распространяется на суставы, слизистые оболочки, глаза.
Для реактивного артрита характерна системность поражений. В воспалительный процесс вовлекаются многие органы и системы. Начало заболевания, как правило, связано с развитием мочеполовой или кишечной инфекции. Пациент может жаловаться на повышение температуры тела, слабость, отсутствие аппетита, жидкий стул, вздутие живота, тошноту, рвоту. При поражении урогенитального тракта возникает боль при мочеиспускании, появляются выделения из половых органов с неприятным запахом, во время половой близости могут появляться дискомфорт, болезненные ощущения. Через 2-3 недели после вышеупомянутых признаков воспаление распространяется на суставы, слизистые оболочки, глаза.
В клинической картине реактивного артрита выделяют следующие синдромы:
- суставный синдром;
- поражение кожи, слизистых оболочек;
- урогенитальные проявления;
- висцеральные поражения;
- общеинтоксикационный синдром.
Суставный синдром
При реактивном артрите повреждаются крупные суставы нижних или верхних конечностей. Процесс имеет острое начало, воспаление распространяется на связки, сухожилья, синовиальные оболочки.
 Основные проявления артрита:
Основные проявления артрита:
- Боль в суставе может быть острой или же тупой, ноющей. Если в процесс вовлекаются сухожилья и связки, неприятные ощущения локализуются в месте их прикрепления к костям. Боль усиливается во время движений, а также ночью или после дневного сна.
- Отек возникает вследствие накопления жидкости в межклеточном пространстве. Контуры сустава нарушены, он увеличен в размерах, болезненный при пальпации.
- Скованность движений максимально выражена утром, после длительного нахождения в сидячем положении. Такая особенность объясняется застоем жидкости в полости сустава в покое. Во время движений тугоподвижность уменьшается.
- Сустав горячий на ощупь, наблюдается покраснение кожи над ним.
- Движения в суставе ограничены.
Внесуставные нарушения
Наиболее часто поражаются глаза, кожа, слизистые оболочки. Сочетание артрита с воспалением глаз на фоне перенесенной урогенитальной или кишечной инфекции – основной признак реактивного артрита.
Наиболее частые внесуставные проявления артрита представлены ниже.
- Поражение глаз может быть односторонним или двухсторонним. В 30% случаев возникает конъюнктивит, намного реже – увеит, кератит. Пациентов беспокоит покраснение глаза, боль, светобоязнь, слезотечение. Конъюнктивит не является опасным для человека, чего нельзя сказать о поражении сосудистой или радужной оболочки глаз. При несвоевременном обращении к врачу может снизиться зрение, увеличивается риск развития катаракты, отслоения сетчатки.
- На слизистой ротовой полости могут обнаруживаться небольшие язвочки.
- Реактивный артрит у взрослых может сопровождаться появлением высыпаний, корочек на коже, что напоминают псориаз. Наиболее частая их локализация – подошвы.
- Также в процесс вовлекается ногтевая пластина, она становится ломкой, утолщенной, с признаками грибкового поражения.
Урогенитальные проявления
 У представителей разных полов симптомы могут немного отличаться. Для женщин характерно частое болезненное мочеиспускание, выделения из влагалища гнойного или кровянистого характера, боль внизу живота, дискомфорт при половом акте, нарушение менструального цикла. Проявления могут проявляться в любой комбинации.
У представителей разных полов симптомы могут немного отличаться. Для женщин характерно частое болезненное мочеиспускание, выделения из влагалища гнойного или кровянистого характера, боль внизу живота, дискомфорт при половом акте, нарушение менструального цикла. Проявления могут проявляться в любой комбинации.
Основные жалобы мужчин представлены ниже:
- выделения из полового органа с неприятным запахом;
- дизурические проявления (боль, частые позывы к мочеиспусканию, ощущение неполного опорожнения);
- дискомфорт внизу живота, что усиливается после полового акта;
- нарушение эректильной функции.
Висцеральные поражения
Поскольку в основе реактивного артрита лежит аутоиммунный механизм, в процесс вовлекаются многие внутренние органы. Почки реагируют на воспаление одними из первых, в моче увеличивается количество белка, лейкоцитов, эритроцитов. Согласно исследованиям, на втором месте по частоте поражений находится сердце. Клинически симптомы могут отсутствовать, изменения выявляются лишь на ЭКГ (нарушение ритма и проводимости). Иногда могут наблюдаться учащенное сердцебиение, перебои в работе сердца.
Общеинтоксикационный синдром
Кроме локальных симптомов, существует системная реакция организма на воспаление. Состояние пациента зависит от тяжести заболевания, поражения внутренних органов. Общие жалобы человека при артрите представлены ниже:
- повышение температуры тела;
- слабость;
- головная боль;
- отсутствие аппетита;
- сонливость;
- снижение работоспособности.
Диагностика
 Реактивный артрит – это клинический диагноз, который не имеет специфических лабораторных подтверждений. Мировым сообществом ревматологов разработаны клинические рекомендации, согласно которым диагноз может быть подтвержден при наличии следующих факторов:
Реактивный артрит – это клинический диагноз, который не имеет специфических лабораторных подтверждений. Мировым сообществом ревматологов разработаны клинические рекомендации, согласно которым диагноз может быть подтвержден при наличии следующих факторов:
- асимметричный олигоатрит с преимущественным поражением нижних конечностей;
- перенесенная урогенитальная или кишечная инфекция в прошлом (до 6 недель назад);
- наличие антигена HLA-B27;
- поражение глаз, кожи, слизистых оболочек;
- наличие в крови или урогенитальных выделениях хламидий, при энтерите – шигелл, сальмонелл, иерсиний в кале.
Анализы при реактивном артрите являются неспецифическими, они позволяют лишь оценить степень воспаления. Также некоторые лабораторные тесты проводятся с целью дифференциальной диагностики.
Дополнительные исследования при реактивном артрите:
- В общем анализе крови повышается количество лейкоцитов, СОЭ. Величина этих показателей прямо пропорциональна степени воспаления в организме.
- Анализ мочи позволяет определить состояние почек. Повышение уровня белка, эритроцитов, эпителия в моче – плохой прогностический признак, который свидетельствует о развитии нефрита.
- В биохимическом анализе крови при реактивном артрите определяются белки острой фазы, нарушается соотношение протеинов.
- Увеличение количества мочевой кислоты указывает на подагрический артрит, данный показатель определяется с целью проведения дифференциальной диагностики.
- Ревматоидный фактор, антинуклеарные антитела, как правило, отсутствуют.
- Определение в крови антител к хламидиям или ДНК возбудителя с помощью полимеразной цепной реакции (ПЦР).
- Посев кала или выделений из мочеиспускательного канала для выявления бактерий.
- Рентгенологическое исследование является малоинформативным. В запущенных случаях на снимке определяются костные разрастания, воспаление близлежащих тканей (периостит).
- Обнаружение антигена HLA-B27 свидетельствует о повышенном риске аутоиммунных заболеваний.
Диагностика реактивного артрита у мужчин может быть затруднена, это связано со скрытым течением хламидийной инфекции. У пациентов иногда не прослеживается связь между заболеванием суставов и поражением мочеиспускательного канала, что может стать причиной диагностических ошибок.
Лечение артрита
К какому врачу обратиться при возникновении первых симптомов реактивного артрита? Этот вопрос интересует многих пациентов. Все зависит от того, какие жалобы выходят на первый план. Лечением болей в суставах занимается ревматолог, если же пациента беспокоит поражение глаз, следует обратиться к офтальмологу. При выраженных проявлениях урогенитальной инфекции показана консультация гинеколога для женщин или уролога для мужчин.
Лечение реактивного артрита зависит от ведущего синдрома, степени тяжести заболевания. При наличии осложнений со стороны внутренних органов пациент должен быть госпитализирован в больницу, в остальных случаях предпочтение отдается амбулаторному лечению.
Антибиотикотерапия
 Если с помощью лабораторных тестов в организме пациента выявлен возбудитель (хламидии, шигеллы, сальмонеллы), назначается полный курс антибактериальных препаратов. Основные рекомендации по применению антибиотиков представлены ниже:
Если с помощью лабораторных тестов в организме пациента выявлен возбудитель (хламидии, шигеллы, сальмонеллы), назначается полный курс антибактериальных препаратов. Основные рекомендации по применению антибиотиков представлены ниже:
- выбор препарата зависит от индивидуальной чувствительности бактерий;
- предпочтение отдается макролидам (Азитромицин, Эритромицин, Джозамицин), тетрациклинам (Доксициклин), фторхинолонам (Левофлоксацин);
- препараты назначаются на длительный срок (2-4 недели);
- с целью профилактики расстройств желудочно-кишечного тракта показан параллельный прием пробиотиков (Линекс, Йогурт, Пробиз);
- эффективность антибиотиков оценивается на 2-3 сутки, при отсутствии результата назначается препарат из другой группы;
- если причиной заболевания являются хламидии, необходимо лечить не только пациента, но и его полового партнера;
- при наличии конъюнктивита офтальмолог может назначить антибактериальные капли (Альбуцид, Тобрекс, Левомицетиновые или Тетрациклиновые капли для глаз).
Лечение суставного синдрома
Прием антибиотиков существенно не влияет на воспалительный процесс в суставе, поскольку бактерии в синовиальной жидкости отсутствуют. Для уменьшения болевого синдрома, восстановления полного объема движений назначаются следующие группы препаратов:
- Нестероидные противовоспалительные средства эффективны при незначительно выраженном болевом синдроме. Данная группа препаратов имеет несколько форм выпуска: в виде таблеток, кремов, внутримышечных или внутривенных уколов. Наиболее эффективными являются следующие средства: Диклофенак, Мелбек, Мелоксикам, Кетанов, Ксефокам. НПВС противопоказано применять при наличии желудочного или кишечного кровотечения, язвенной болезни в прошлом, так как препараты имеют раздражающее действие на слизистую оболочку пищеварительного тракта.
- Глюкокортикостероидные препараты (Дексаметазон, Дипроспан, Метилпреднизолон, Бетаметазон) назначаются при неэффективности НПВС, выраженной воспалительной реакции (СОЭ больше 30 мм/ч). В зависимости от степени тяжести, величины поврежденного сустава препараты могут вводиться внутрисуставно, применяться в виде таблеток или мазей.
- К базисным средствам относится Метотрексат, Азатиоприн, Сульфасалазин. Данные препараты являются иммуносупрессантами, то есть они тормозят пролиферацию (развитие) клеток. При назначении базисной терапии обязательно нужно следить за показателями крови, при длительном применении возможны серьезные нарушения кроветворения.
- В период восстановления могут назначаться хондропротекторы, препараты кальция, витамины.
Реабилитация
 Лечение реактивного артрита может занимать от нескольких месяцев до полугода. После снятия острого воспалительного процесса назначаются массаж, физиотерапевтическое лечение, специальная гимнастика.
Лечение реактивного артрита может занимать от нескольких месяцев до полугода. После снятия острого воспалительного процесса назначаются массаж, физиотерапевтическое лечение, специальная гимнастика.
Чтобы ускорить темпы выздоровления, необходимо придерживаться нескольких правил.
- Следует обратить внимание на питание. В рационе должны присутствовать овощи, фрукты, молочные продукты, творог, сыр, орехи, рыба, нежирное мясо. Жареная, жирная, острая пища запрещена.
- Необходимо соблюдать питьевой режим (не менее 1,5-2 л в сутки).
- Массаж назначается в период ремиссии. Во время сеанса расслабляются мышцы, усиливается кровоток в месте воспаления, в ткани поступает больше питательных веществ, кислорода.
- Идеальный вид спорта при заболеваниях суставов – плаванье. Поскольку человек находится в воде, нагрузка на все участки тела распределяется равномерно.
- Лечебная гимнастика запрещена в период обострений. После уменьшения воспалительной реакции необходима консультация реабилитолога. Если противопоказания отсутствуют, врач подберет комплекс упражнений, покажет технику их выполнения.
- Физипроцедуры позволяют уменьшить воспаление, привести мышцы в тонус, усилить кровоток. Наиболее эффективным при реактивном артрите являются фонофорез с применением противовоспалительных, обезболивающих средств, магнитотерапия, ударно-волновая терапия, ультразвук.
Реактивный артрит у детей
В большинстве случаев поражение суставов у детей ассоциируется с хламидийной инфекцией. Существует несколько путей передачи данной бактерии:
- контактный способ (при использовании общих полотенец, одежды);
- вертикальный (от матери к ребенку по время прохождения родовых путей);
- половой путь (более актуально для подростков).
Также не исключена роль кишечной инфекции, но такие случаи встречаются намного реже.
Клинически у детей заболевание проявляется в виде болезни Рейтера (сочетание артрита, конъюнктивита и уретрита). Как правило, наблюдается асимметричное поражение крупных суставов нижних конечностей. Общее состояние ребенка ухудшается: температура может достигать 39° C, возникает сонливость, головная боль, аппетит отсутствует.
Если диагноз подтвержден, лечение начинается с назначения антибиотиков. Для детей младше 10 лет препаратами выбора являются макролиды. В старшем возрасте применяются фторхинолоны, доксициклин.
Нестероидные противовоспалительные средства назначаются с учетом возраста. Наиболее безопасными для детей являются ибупрофен и парацетамол.
Последствия
При своевременно начатом лечении реактивный артрит редко приводит к необратимым нарушениям в суставе. В большинстве случаев заболевание заканчивается выздоровлением (30%) или переходом в хроническую форму (25%). Если в патологический процесс вовлечены внутренние органы, прогноз неблагоприятный. Поражения сосудистой или радужной оболочки глаза может в дальнейшем спровоцировать развитие катаракты или отслоения сетчатки. Гломерулонефрит часто имеет злокачественное течение, плохо поддается лечению, осложняется почечной недостаточностью.
Смотрите также:
Источник