Ревматическая полимиалгия и ревматоидный артрит
Статья посвящена проблеме ревматической полимиалгии. Приводится дифференциальная диагностика ревматической полимиалгии. Описан клинический случай данного заболевания.

Ведение
Ревматическая полимиалгия (РПМ) – воспалительное заболевание костно-мышечной системы, которое развивается исключительно у лиц старше 50 лет и характеризуется интенсивными болями и скованностью мышц плечевого и/или тазового пояса, шеи, системными проявлениями (лихорадка, похудание), сопровождается значительным повышением острофазовых показателей крови, а также наступлением ремиссии при назначении глюкокортикоидов (ГК) в небольших дозах [1, 2].
Распространенность РПМ в популяции, по данным различных авторов, составляет от 12,8 до 68,3 на 100 тыс. населения в возрасте старше 50 лет, у женщин она развивается в 2–3 раза чаще, наиболее высокая заболеваемость – в странах Северной Европы и Скандинавии [3].
Клиническая картина РПМ
Постановка диагноза РПМ на терапевтическом приеме представляет значительные трудности из-за отсутствия патогномоничных признаков заболевания. По мнению А.Ю. Захаровой и соавт., основой установления диагноза РПМ по-прежнему остаются тщательный сбор анамнеза и осмотр пациента [4].
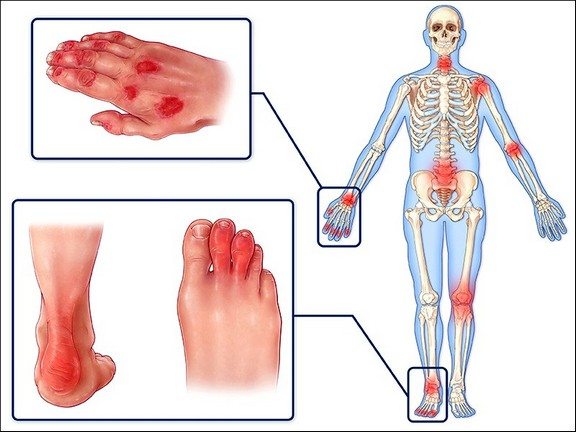
«Визитной карточкой» заболевания является сочетание выраженных болей в проксимальных группах мышц с высоким острофазовым воспалительным ответом. Как правило, это двусторонние, симметричные, чрезвычайно интенсивные боли в мышцах и параартикулярных мягких тканях плечевого (область плечевых суставов и проксимальных отделов плеч) и тазового пояса (область тазобедренных суставов, ягодицы, проксимальные отделы бедер), а нередко и в области шеи, в отсутствие мышечной слабости. Возможно распространение болей на ключицы, верхнюю половину грудной клетки, поясницу, подколенные области, но при этом всегда сохраняется проксимальный (так называемый ризомелический) вариант локализации миалгий. Они постоянные, усиливаются при каждом движении пациента, не стихают даже в ночное время и приводят к нарушению сна. Последнее связано с необходимостью часто менять положение в кровати из-за возобновления болей в тех областях, которые подвержены нагрузке массой тела [1]. Нередко пациенты отмечают, что «боятся пошевелиться по ночам, поскольку все тело пронзает интенсивная боль». Типична мышечная скованность, которая возникает не только в утренние часы в момент пробуждения (пациенты описывают это состояние как «закованность в жесткий корсет»), но и появляется после длительного периода неподвижности [5]. Постоянным признаком РПМ считается ограничение активных и, в меньшей степени, пассивных движений в плечевых и тазобедренных суставах за счет снижения мышечной силы [1]. Выраженный болевой синдром приводит к ограничению самообслуживания и необходимости посторонней помощи при вставании с кровати, одевании и прочих бытовых действиях. Несмотря на столь яркую клиническую картину, при объективном осмотре пораженных областей не удается выявить какой-либо патологии, за исключением незначительной болезненности при пальпации в области бугорков головок плечевых костей и больших вертелов бедренных костей. Как подчеркивает Н.В. Бунчук, типичное явление для РПМ – диссонанс между значительной выраженностью болей и небольшой пальпаторной болезненностью тканей в болевых зонах [2].
В разгар болезни (в среднем через 2–3 нед.) может присоединиться лихорадка, обычно субфебрильная, при отсутствии катаральных явлений со стороны респираторного тракта. Необходимо подчеркнуть, что повышение температуры при РПМ никогда не наблюдается в первые дни заболевания, т. е. не предшествует типичным болевым ощущениям.
Во время первого приема врачу необходимо получить четкое представление о характере и локализации болей в период дебюта и разгара болезни, убедиться в отсутствии нетипичных симптомов. Установление последовательности появления симптомов РПМ может избавить пациента от ненужного назначения антибактериальных препаратов, поскольку врачом-терапевтом в первую очередь во внимание принимается повышение температуры тела, а «сопутствующие» мышечные и суставные боли трактуются как проявление лихорадочного синдрома.
Вероятно, за столь «коварный» дебют заболевания (достижение апогея болезни за 2–3 нед.) РПМ ранее называли и «сенильной ревматической подагрой» (Bruce W., 1888), и «миалгическим синдромом с системными реакциями» (Kersley G., 1951), и «ризомелическим псевдополиартритом» (Forestier J., Certonciny A., 1953) [2].
После прохождения пика болезни (несколько дней – недель) заболевание может приобрести волнообразное течение с чередованием периодов обострения и затихания болей [2].
Миалгическому синдрому нередко сопутствует периферический, чаще моно- или олигоартрит. Поражаются коленные, лучезапястные или грудино-ключичные суставы, намного реже – мелкие суставы кистей и стоп (пястнофаланговые, проксимальные межфаланговые суставы кистей, плюснефаланговые суставы), при этом симметричность суставного поражения необязательна. Достаточно часто при РПМ обнаруживают одно- или двусторонние субакромиальные/субдельтовидные бурситы. Редко (в 18% случаев) может наблюдаться развитие синдрома запястного канала, однако выраженность парестезий, по сравнению с проксимальными миалгиями, умеренная [2]. Еще реже (до 10%), по данным Н.В. Бунчука, встречаются диффузный умеренно выраженный отек кистей (со сгибательной контрактурой пальцев за счет ладонного фасциита) и поражения сухожилий сгибателей пальцев, полностью купирующиеся на фоне лечения ГК [2].
Практически в каждом случае РПМ наблюдается разной степени выраженности снижение массы тела. При этом быстрое похудание за короткий промежуток времени, пожилой возраст, впервые возникший интенсивный болевой синдром с сохранением боли в ночное время, субфебрилитет, «не отвечающий» на прием антибактериальных препаратов, вкупе с повышением острофазовых показателей крови настраивают врача-терапевта на длительный и напрасный поиск онкологического заболевания.
С началом лечения ГК все конституциональные проявления (лихорадка, общая слабость, снижение аппетита, дальнейшее похудание, тревожное состояние) быстро купируются. Пациенты в течение 1–2 мес. возвращаются к исходной массе тела.
Диагностика РПМ
Облигатным признаком РПМ, отмечающимся практически у каждого пациента в активной фазе заболевания, является значительное повышение скорости оседания эритроцитов (СОЭ) выше 40 мм/ч по методу Вестергрена. Кроме того, наблюдается повышение других неспецифических показателей активности РПМ: уровня С-реактивного белка (СРБ), фибриногена, альфа-2-глобулинов, интерлейкина-6 [2]. Как правило, снижается уровень гемоглобина, но не ниже 90 г/л, анемия носит нормохромный, нормоцитарный характер. В литературе описываются случаи сочетания лейкоцитоза (до 23×109/л) и тромбоцитоза (до 640×109/л) у пациентов с РПМ [6], которые, вероятно, носят реактивный характер и снижаются на фоне терапии ГК.
У 16–29% пациентов в активной фазе РПМ отмечается гиперферментемия, в частности, повышение активности щелочной фосфатазы и аспарагиновой трансаминазы [2]. Данные лабораторные изменения быстро нормализуются после начала терапии ГК. Несмотря на развитие при РПМ проксимального полимиалгического синдрома, повышение сывороточного уровня креатинфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ) не наблюдается. Не характерно обнаружение антинуклеарных и антинейтрофильных цитоплазматических антител, прокальцитониновый тест – отрицательный.
Известно, что нередко РПМ может развиться одновременно с гигантоклеточным артериитом (ГКА), до или после дебюта системного васкулита. В популяционных исследованиях было показано, что клиника РПМ наблюдается у 40–60% с ГКА, а в 16–21% случаев РПМ присоединяется ГКА [2, 7]. С учетом высокой вероятности представительства обоих заболеваний у одного пациента со стороны лечащего врача требуется особая настороженность в плане своевременной диагностики скрыто протекающего васкулита. В этой связи следует обращать внимание на наличие у пациента жалоб на головные боли, преходящие нарушения жевания или зрения (диплопия, amaurosis fugax).
Неоднократно предпринимались попытки создания диагностических критериев РПМ. На протяжении более трех десятилетий (до 2012 г.) наибольшей популярностью и известностью пользовались критерии H.A. Bird et al. (1979) [8]. Современные классификационные критерии РПМ, разработанные экспертами Американской коллегии ревматологов и Европейской антиревматической лиги в 2012 г., наряду с клиническими и лабораторными признаками включают еще и ультразвуковые критерии (табл. 1) [9]. Специфичность нового диагностического критерия – обнаружение субдельтовидного бурсита у пациента с РПМ – чрезвычайно высока и составляет 99,1% [10].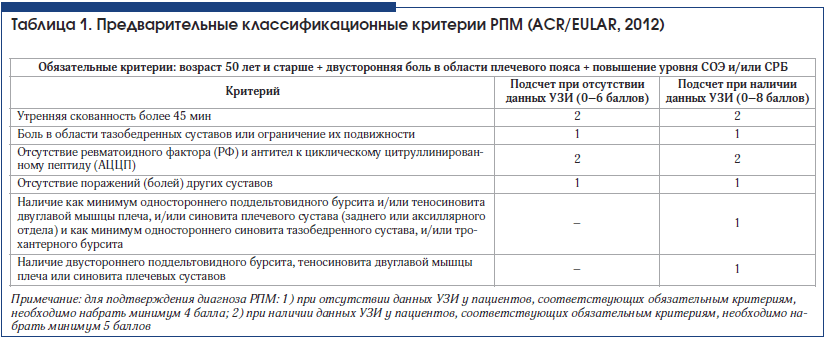
Приводим собственное наблюдение
Пациентка М., 71 год, самостоятельно обратилась на прием к ревматологу с жалобами на сильные боли, охватывающие область шеи и верхнего плечевого пояса. Боли носили двусторонний, постоянный характер, усиливались при движении, в т. ч. и ночью, при каждом изменении положения тела, кратковременное облегчение состояния приносил прием простых анальгетиков или НПВП. Также беспокоила скованность, наиболее выраженная утром после пробуждения (сохранялась более 1 ч) или любого длительного периода неподвижности. Болевой синдром сопровождался ограничением активных движений в суставах, пациентка нуждалась в посторонней помощи при выполнении элементарных бытовых и гигиенических действий. Еще одной жалобой было онемение пальцев кистей и трудности при сжатии кистей в кулак. Из конституциональных проявлений обращали на себя внимание повышение температуры тела до 37,5° С (на протяжении последних 4–5 нед.) и похудание на 5 кг за 4 мес.
С 2010 г. наблюдалась у терапевта по поводу двустороннего коксартроза, проводились краткосрочные курсы приема симптоматических препаратов медленного действия (хондроитина сульфат) и нестероидных противовоспалительных препаратов (НПВП). Прогрессирующий характер поражения тазобедренных суставов и стойко сохраняющийся болевой синдром стали причиной последовательного проведения тотального эндопротезирования обоих суставов (2013, 2014 г.). В амбулаторных условиях дальнейшее лечение остеоартроза не проводилось.
Резкое ухудшение состояния – с июня 2017 г., когда впервые отметила появлений болей в суставах и мышцах верхнего плечевого пояса и области шеи. В течение нескольких недель интенсивность суставно-мышечных болей нарастала, присоединились ночные боли, затруднения при самообслуживании, стала отмечать ежедневное повышение температуры тела до субфебрильных цифр. Появление онемения пальцев обеих кистей, парастезий (усиливались по ночам) послужило поводом к обращению к неврологу. При обследовании выявлен синдром запястного канала (туннельная нейропатия срединного нерва), носивший двусторонний характер. В июле 2017 г. в условиях травматологического отделения одного из городских стационаров были выполнены пластика карпальной связки левой кисти и невролиз срединного нерва слева. Значимого улучшения самочувствия пациентки в послеоперационном периоде не последовало, было предложено выполнение аналогичного оперативного вмешательства на другой кисти, от проведения которого она отказалась. Следует обратить внимание, что в условиях стационара не было обращено должного внимания на резкое повышение острофазовых показателей крови (СОЭ по методу Вестергрена – 78 мм/ч, СРБ – 53 мг/л).
Интенсивный суставно-мышечный синдром с конституциональными проявлениями, сохранение высокого лабораторного воспалительного ответа, отсутствие эффекта от приема НПВП послужили поводом к обращению пациентки к ревматологу в сентябре 2017 г. При объективном осмотре: состояние средней степени тяжести, выражение лица страдальческое. Нуждается в посторонней помощи при раздевании. Диффузный отек кистей, кисти с трудом сжимаются в кулак. Выявлено ограничение активных движений в обоих плечевых суставах, при заведении рук за спину и за голову, болезненность при пальпации в области бугорков головок плечевых костей, лучезапястных суставов. Узелки Гебердена и Бушара в области межфаланговых суставов кистей. Послеоперационные рубцы по передненаружной поверхности обоих бедер. По внутренним органам и системам – без особенностей.
По результатам дообследования: ревматоидный фактор (РФ) – 1,0 Ед/л, антитела к циклическому цитруллинированному пептиду (АЦЦП) – менее 7 Ед/мл (при верхней границе – до 17). Тиреотропный гормон – 4,02 мМЕ/л (при верхней границе – до 3,4) в отсутствие изменения сывороточного уровня тиреоидных гормонов. В протеинограмме отмечалось повышение содержания альфа-2-глобулинов в отсутствие изменения уровня общего белка. Уровни КФК, ЛДГ, трансаминаз, щелочной фосфатазы, кальция оставались в пределах референсных значений. Антинуклеарные антитела не обнаружены.
При проведении УЗИ плечевых суставов выявлены двусторонний синовит плечевых суставов, бурсит сумки подлопаточной мышцы, более выраженный справа.
Таким образом, у пациентки в возрасте старше 50 лет с двусторонними болями в области плечевого пояса и повышением острофазовых показателей крови (обязательные критерии) определялись дополнительные критерии: утренняя скованность более 45 мин (2 балла), отсутствие повышения в сыворотке крови РФ и АЦЦП (2 балла), двусторонний синовит плечевых суставов по результатам УЗИ (1 балл), что позволило расценить это состояние как РПМ.
Дополнительным признаком стал также хороший эффект от приема преднизолона в дозе 15 мг/сут, отмеченный через 3 сут от начала приема ГК.
Недостаточная осведомленность врачей в отношении возможного развития у пожилых пациентов РПМ послужила поводом для поздней верификации диагноза (спустя 4 мес. от дебюта заболевания) и необоснованного проведения хирургического вмешательства. Необходимо также отметить, что диффузный умеренно выраженный отек правой кисти со сгибательной контрактурой пальцев, вероятно, за счет ладонного фасциита и парастезии пальцев полностью купировались на фоне лечения ГК. Спустя 1 мес. от начала терапии ГК наблюдалось снижение уровней СОЭ до 35 мм/ч (по методу Вестергрена) и СРБ до 12 мг/л. Пациентка в течение 1 мес. вернулась к исходной массе тела. Полностью купированы субфебрилитет и артрит периферических суставов, восстановился объем активных движений в суставах, в посторонней помощи не нуждается.
В таблице 2 представлены основные заболевания, которые включаются в круг дифференциально-диагностического поиска при установлении диагноза РПМ, и их отличительные особенности, позволяющие исключить данные состояния.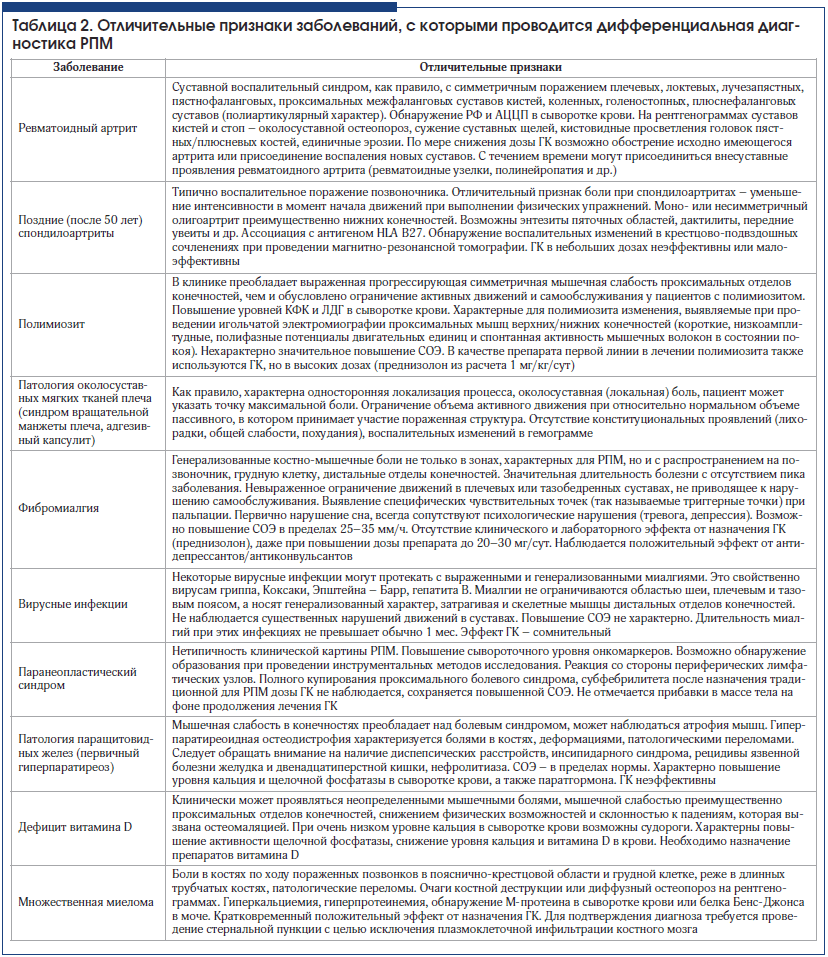
Лечение РПМ
При РПМ эффективность НПВП и простых анальгетиков, как правило, недостаточна [11]. Широко применяемые НПВП в средних терапевтических дозах хотя и приводят к уменьшению интенсивности болей, но полностью их не купируют. В отличие от НПВП, ГК (преднизолон или метилпреднизолон в суточной дозе 15 и 12 мг соответственно) приводят к уменьшению выраженности болей уже через 1 сут после начала приема препарата. Такой эффект ГК при РПМ в литературе называют «драматическим», пациенты нередко свое состояние на фоне первых дней приема преднизолона описывают как «второе рождение». По мнению Н.В. Бунчука, «излечивающий» эффект ГК может иметь большее диагностическое значение, чем выявление типичных, но в то же время неспецифических клинических и лабораторных проявлений РПМ в момент первой встречи с пациентом [2]. Полное купирование болевого синдрома ожидаемо, как правило, через 2–3 нед. (рекомендуется в этот период запланировать второй визит пациента к лечащему врачу – в отсутствие указанного эффекта ГК рассмотреть целесообразность проведения дальнейшей дифференциальной диагностики), однако терапия ГК продолжается на протяжении как минимум 1 года.
По мере стихания клинических проявлений РПМ через 4 нед. начинают постепенное снижение дозы ГК по 2,5 мг/мес. (в пересчете на преднизолон) до суммарной дозы 10 мг/сут (так называемый период «индукции ремиссии»). Стартовое снижение дозы преднизолона должно проводиться под обязательным контролем лабораторных данных, в частности уровня СОЭ (не реже 1 р./мес. в первые 3 мес. терапии, далее – с кратностью 1 р./2–3 мес.). В дальнейшем темпы снижения дозы ГК составляют 1 мг в течение 2 мес. вплоть до полной отмены препарата [12, 13]. В случае возникновения рецидива заболевания рекомендуется повысить дозу ГК до последней эффективной, а попытку дальнейшего снижения дозы препарата отложить на срок до 2 мес.
В случае же невозможности снижения дозы преднизолона менее 10 мг/сут из-за частых обострений заболевания или при развитии серьезных нежелательных реакций на фоне терапии ГК к лечению добавляется метотрексат, обладающий стероидсберегающим эффектом, в дозе 10 мг/нед. (перорально, внутримышечно или подкожно) [12, 13].
Таким образом, типичная клиническая картина, выраженный эффект небольших доз преднизолона являются своеобразной «визитной карточкой» РПМ, однако диагностика данного заболевания не всегда своевременна. Вероятно, будет уместным процитировать швейцарского педиатра Г. Фанкони: «Редкие болезни остаются редкими, пока они малоизвестны».
Источник
Ревматическая полимиалгия поражает в среднем одного человека из тысячи. Чаще всего болеют женщины старше 50 лет; мужчины и молодые женщины заболевают крайне редко. Причины ревматической полимиалгии до конца не изучены. По моим наблюдениям, примерно 70 % больных заболевают вследствие перенесенного сильнейшего стресса. Кроме того, ревматическая полимиалгия часто развивается как осложнение других ревматических болезней (например, ревматоидного артрита), а также бывает осложнением некоторых онкологических или инфекционных заболеваний, в частности тяжелого гриппа. Несколько лечившихся у меня пациенток связывали возникновение у них ревматической полимиалгии с сильным переохлаждением.
Симптомы ревматической полимиалгии
У большинства больных ревматическая полимиалгия начинается с выраженных болей и скованности мышц в области бедер и вокруг плечевых суставов. Многие врачи, посмотрев такого пациента, по ошибке ставят диагноз «артроз тазобедренных и плечевых суставов» или «артрит» или списывают жалобы больного на «остеохондроз позвоночника с иррадиацией болей в область верхних и нижних конечностей».
Парадокс в том, что на самом деле ни позвоночник, ни сами суставы при данном заболевании практически не поражаются. Ревматическая полимиалгия — это воспалительное поражение мышц, которое без правильного лечения приводит к серьезным осложнениям. Поэтому хочу обратить ваше внимание на те моменты, которые дадут нам основание предположить, что мы имеем дело не с обычным заболеванием суставов, а именно с ревматической полимиалгией.
Первый важнейший симптом полимиалгии, который позволяет отличить ее от заболеваний суставов, — неимоверная слабость. Из-за слабости бóльшую часть больных просто-напросто приводят к врачу «под руки». При этом характерно, что слабость выражена не во всем теле, а в отдельных группах мышц — в мышцах плеч (от шеи до локтей), бедер и в ягодичных мышцах. Больным трудно поднять руки вверх, причесаться, умыться, встать с низкого стула или подняться по лестнице, и трудно, повторюсь, не из-за боли, а из-за крайней слабости мышц.
Вторая отличительная особенность ревматической полимиалгии — симметричность болей. И плечи, и бедра с ягодицами болят абсолютно одинаково как справа, так и слева, с равной силой и в одних и тех же зонах: боль в руках не опускается ниже локтевых суставов, а боль в ногах не опускается ниже колен.
Хотя такая симметричная боль бывает также при других заболеваниях, например при ревматоидном артрите и ревматизме, но при этих болезнях воспаление почти всегда поражает и «нижние» суставы рук или ног: стопы, кисти, лучезапястные суставы. При полимиалгии воспаление сюда не доходит. Кроме того, артриты протекают с явной отечностью и припуханием суставов, зачастую их покраснением. При ревматической полимиалгии суставы не изменяются. Отмечается лишь некоторая «набухшесть» мышц в области плеч и бедер, да и то не всегда.
Что еще характерно для полимиалгии: наиболее сильные боли отмечаются по утрам с первыми движениями больного. Ночью же болят только те мышцы, которые принимают на себя вес тела. При этом боли не беспокоят человека, если он принял удобное положение и находится в состоянии полного покоя.
В 70% случаев слабость и боль при ревматической полимиалгии сопровождаются снижением аппетита, потерей веса (иногда значительной) и повышением температуры тела.
Диагностика ревматической полимиалгии
Диагностика ревматической полимиалгии для грамотного врача не должна представлять затруднений — у этой болезни настолько характерные признаки, что ее трудно спутать с какой-то другой. Для подтверждения диагноза достаточно сделать анализы крови: клинический, биохимический и на ревмопробы.
При ревматической полимиалгии показатели воспаления в анализах крови просто «зашкаливают». Кроме того, в данных биохимического анализа всегда отмечается повышение уровня тех показателей, которые указывают на повреждение мышечных структур. Совокупность характерных для полимиалгии симптомов с этими биохимическими показателями должна помочь грамотному врачу вовремя поставить правильный диагноз и вовремя начать лечение. Это особенно важно, так как не «схваченная» в кратчайшие сроки ревматическая полимиалгия может приводить к серьезным осложнениям.
Осложнения ревматической полимиалгии
Очень частым и грозным осложнением ревматической полимиалгии бывает воспаление височной артерии, так называемый височный артериит. Височный артериит проявляется обычно сильной односторонней головной болью (в височной области), особенно выраженной по ночам. У половины больных артериитом существенно нарушается зрение, может даже ослепнуть один глаз. При отсутствии необходимого лечения височный артериит может приводить также к поражению артерий сердца и таким образом провоцировать инфаркт миокарда.
Лечение ревматической полимиалгии
Единственное на сегодняшний день надежное лечение ревматической полимиалгии, которое хорошо себя зарекомендовало и позволяет быстро вернуть человека в строй, — прием кортикостероидных гормональных препаратов. Все остальные методы лечения либо дают сомнительный результат, либо еще проходят стадию экспериментального применения.
Конечно, никого из пациентов не радует перспектива принимать гормональные препараты. Однако здесь современная медицина не может пока предложить какой-либо иной альтернативы. А промедление, как уже говорилось, чревато серьезными осложнениями — подчас необратимыми. Именно поэтому, являясь противником гормональных препаратов во многих других случаях, в данной ситуации я все же настаиваю на их применении. К тому же лечебное действие кортикостероидных гормонов настолько выражено, что уже через 3 дня после начала их приема все сомнения у больных развеиваются. А вскоре после уменьшения клинических проявлений болезни, примерно через месяц, дозу гормональных препаратов можно начать понемногу снижать, и через 5–6 месяцев их обычно отменяют вовсе.
Случай из практики доктора Евдокименко.
На прием в сопровождении дочери пришла Инна Сергеевна, женщина 55 лет. Дочь, можно сказать, почти на руках внесла маму в кабинет. Инна Сергеевна поведала мне, что ее мучают слабость и симметричные боли в области бедер и плечевых суставов. Причем, как рассказала Инна Сергеевна, именно слабость, а не боль, больше всего мешает ей жить. У женщины нет сил встать с низкого стула или с дивана. Она не может поднять руки до головы, чтобы причесаться или уложить волосы.
Во время беседы выяснилось, что болевые ощущения и слабость появились у Инны Сергеевны после двух подряд серьезных эмоциональных потрясений (потери работы и развода с мужем). Спустя месяц после потери работы и последующего за ним расставания с мужем у женщины появились боли в бедрах и плечах, а спустя еще 2 недели — сильнейшая слабость и апатия. Кроме того, женщина заметила, что за короткое время она похудела примерно на 4 кг. Впрочем, это похудение пациентка связывала исключительно с переживаниями и отсутствием аппетита.
Когда указанные симптомы достигли апогея, дочь уговорила Инну Сергеевну показаться врачам. В одной из поликлиник женщине сделали рентген плечевых и тазобедренных суставов, а также взяли анализы крови. Рентгеновское обследование, однако, не выявило никаких изменений в суставах. Зато в анализах крови обнаружились серьезные «воспалительные» отклонения от нормы: у женщины в несколько раз были повышены СОЭ (РОЭ) и С-реактивный белок.
Несмотря на это, Инну Сергеевну почему-то стали лечить от «артроза плечевых и тазобедренных суставов». Естественно, лучше от такого лечения женщине не стало. Мало того, через месяц у нее стало развиваться осложнение — височный артериит и начались сильные головные боли.
Тогда дочь, видя, что лечение маме не помогает, «порылась» в Интернете и, прочитав там мою статью о ревматической полимиалгии, сама поставила Инне Сергеевне диагноз. После чего уговорила маму прийти ко мне на прием.
Во время осмотра я обратил внимание на характерную симметричность болей и очевидную слабость женщины. Анализы крови подтвердили диагноз ревматической полимиалгии, который дочь сама поставила своей маме. Ведь данные анализов говорили о серьезной воспалительной реакции в организме.Мне пришлось назначить Инне Сергеевне гормональное лечение. Я выписал женщине преднизолон в довольно высоких дозах — этого требовала ситуация. И уже через день Инна Сергеевна почувствовала себя намного лучше. Слабость уменьшилась настолько, что женщина вновь «встала на ноги». А через 2 недели слабость, боли в плечах и бедрах отступили вовсе. Чуть позже полностью прекратились и головные боли.
Первое время пациентка продолжала принимать преднизолон в высоких дозах. Но за последующие 5 месяцев мы смогли, постепенно снижая дозу преднизолона, полностью отказаться от лекарства. Пронаблюдав Инну Сергеевну еще год, я убедился, что в ее случае все обошлось хорошо. Однако неизвестно, чем бы все закончилось, если бы женщину еще 2—3 месяца продолжали лечить от «артроза».
Статья доктора Евдокименко© для книги «Артрит», опубликована в 2003 году.
Отредактирована в 2011г.
Все права защищены.
Источник