Ревматоидный артрит диагностика 2010
Ревматоидный артрит (РА) является одним из наиболее распространенных ревматических заболеваний. Его особенностями являются непрерывно прогрессирующее течение, приводящее к инвалидизации пациента, значительная коморбидность и уменьшение продолжительности жизни в среднем на 10 лет [1]. Поэтому важным является установить этот диагноз как можно раньше для раннего назначения адекватной терапии.
В течение долгого времени врачи пользовались критериями, разработанными ACR в 1987 г. [2]. Но данные критерии (табл. 1) позволяют верифицировать РА на развернутой или поздней стадии, когда возможности терапии значительно упущены.
В 2010 г. Американской коллегией ревматологов (American College of Rheumatology (ACR)) и Европейской антиревматической лигой (European League Against Rheumatism (EULAR)) разработаны [3] новые критерии диагностики РА, позволяющие поставить этот диагноз на более ранней стадии (табл. 2). Но, несмотря на современные достижения в изучении этого заболевания, диагностика на ранних этапах РА до сих пор встречает затруднения.

Приводим клиническое наблюдение.
Пациент Б., 38 лет. Впервые обратился к ревматологу с жалобами на боли и отечность в суставах в течение последних 2 мес. Боли преимущественно механического характера (при физической нагрузке, к вечеру) в обоих коленных суставах, правом голеностопном суставе, иногда мелких суставах кистей. Отечность в левом коленном суставе, правом голеностопном суставе. Небольшая утренняя скованность (20–30 мин). Объективно: признаки синовита в левом коленном суставе, правом голеностопном суставе. Других изменений нет. Из лабораторных исследований только общий анализ крови: гемоглобин – 163 г/л, лейкоциты – 6,1×109/л, лейкоформула – без отклонений, СОЭ – 11 мм/ч, тромбоциты – 207×109/л. Рентгенологическое исследование не проведено.
На основании преимущественно механического характера боли, поражения крупных суставов, отсутствия воспалительных изменений в общем анализе крови ревматологом выставлен предварительный диагноз: «Остеоартроз». Но для исключения дебюта других ревматических заболеваний было назначено дополнительное лабораторное и инструментальное обследование: выявление инфекций, передающихся половым путем, протеинограмма, СРБ, РФ, АЦЦП, ЦИК, иммуноглобулины, рентгенография коленных суставов, мелких суставов кистей и стоп.
Хотелось бы обратить внимание на то, что нормальные СОЭ, СРБ, протеинограмма не должны препятствовать постановке диагноза РА, т. к., по данным литературы, в первые 2–3 мес. заболевания эти показатели в норме не менее чем у 50% больных [4]. Пациенту назначен диклофенак 100 мг/сут.
На повторном визите пациент отметил эффективность НПВП (диклофенак) в виде снижения интенсивности болей и небольшого уменьшения отечности в суставах. Дополнительное исследование выявило следующие изменения: протеинограмма – небольшое повышение содержания α1 и α2 глобулинов (5,8 и 13%); незначительное повышение уровня СРБ – до 7,30 мг/л (норма – 0–5 мг/л); незначительное повышение РФ – до 45,10 МЕ/мл (норма – 0–30 МЕ/мл); повышение АЦЦП – до 859 Ед/мл (норма – не более 20 Ед/мл). На рентгенограммах изменений не выявлено.
В соответствии с новыми классификационными критериями РА 2010 г., у пациента насчитывается 6 баллов (артриты 2 крупных суставов, высокоположительный АЦЦП, повышенный уровень СРБ, длительность симптоматики ≥ 6 нед.), что позволяет поставить диагноз «Ранний РА».
Обнаружение АЦЦП в сыворотке крови [5] служит предиктором развития РА у здоровых (ОР 15,9) и у пациентов с ранним недифференцированным артритом; причем наличие высокого титра АЦЦП является прогностически неблагоприятным фактором: маркером тяжелого эрозивного поражения суставов при РА. Это требует раннего назначения базисной терапии с быстрым подбором эффективной дозы [6]. Препаратом первого выбора является метотрексат.
Пациенту дополнительно к терапии диклофенаком назначен метотрексат для подкожного введения 1 р./нед. в дозе 10 мг, рекомендован контроль эффективности и переносимости каждые 3–4 нед., при необходимости – увеличение дозы метотрексата.
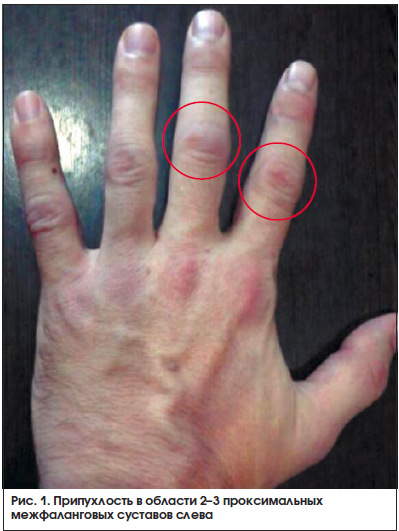
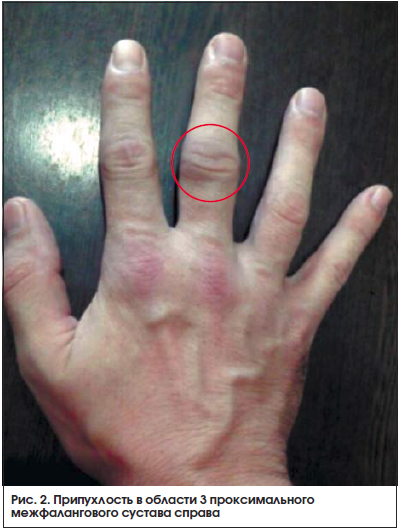
Через 2 нед. после начала терапии метотрексатом пациент обратился с жалобами на появившуюся припухлость (рис. 1, 2) и болезненность в мелких суставах кистей. Пациенту был отменен диклофенак, назначен нимесулид (Найз®) 100 мг 2 р./сут после еды.
На фоне приема нимесулида через 3 дня пациент отметил положительную клиническую динамику в виде уменьшения отечности, скованности и болезненности в мелких суставах кистей.
Нестероидный противоспалительный препарат (НПВП) нимесулид зарекомендовал себя как препарат с выраженным анальгетическим и противовоспалительным эффектом при различных ревматических заболеваниях, он относится к группе противовоспалительных препаратов с умеренной селективностью [7], за счет чего реже вызывает диспепсию и бессимптомные язвы. Показана высокая эффективность нимесулида не только при РА, но и при подагре, анкилозирующем спондилите, остеоартрозе, энтезитах, бурситах и тендинитах, при острой боли в нижней части спины; при послеоперационном обезболивании [8–10]. Возможно, это связано с наличием центрального анальгетического эффекта в дополнение к основному механизму – блокаде ЦОГ-2 [8]. Таким образом, этот препарат сочетает в себе высокую эффективность с хорошей переносимостью.
Кроме более привычных для врачей вариантов начала РА (симметричный полиартрит с постепенным (в течение нескольких месяцев) нарастанием боли и скованности, преимущественно в мелких суставах кистей; острый полиартрит с преимущественным поражением суставов кистей и стоп, выраженной утренней скованностью) существуют следующие варианты дебюта РА [11]:
− моно- или олигоартрит коленных или плечевых суставов с последующим быстрым вовлечением в процесс мелких суставов кистей и стоп, который и наблюдался в приведенном клиническом случае;
− острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит;
− острый олиго- или полиартрит с системными явлениями (фебрильная лихорадка, лимфаденопатия, гепатоспленомегалия). Чаще наблюдают у молодых пациентов (напоминает болезнь Стилла у взрослых);
− палиндромный ревматизм. Характерны рецидивирующие атаки острого симметричного полиартрита суставов кистей, реже – коленных и локтевых суставов, длительностью до нескольких часов или дней с последующим полным выздоровлением;
− рецидивирующий бурсит и теносиновит обычно лучезапястных суставов;
− острый полиартрит у лиц пожилого возраста с множественным поражением мелких и крупных суставов, выраженными болями, диффузным отеком и ограничением подвижности суставов. Получил название «RS3PE-синдром» (remitting seronegative symmetric synovitis with pitting edema – ремиттирующий серонегативный симметричный синовит с подушкообразным отеком);
− генерализованная миалгия, скованность, депрессия, двусторонний синдром запястного канала, похудание. Обычно наблюдают в пожилом возрасте. Напоминает ревматическую полимиалгию. Появление характерных клинических признаков РА отмечают позднее.
При изучении частоты различных вариантов дебюта РА [12] получены следующие данные: у пациентов до 45 лет заболевание чаще начинается с поражения крупных суставов, у лиц старше 45 лет – с мелких суставов. Наиболее часто выявлялись варианты: асимметричные моно- и олигоартрит; симметричное поражение крупных суставов; симметричный артрит мелких суставов кистей и стоп; полиартрит по типу реактивного.
Таким образом, начало РА может иметь разнообразную клиническую картину (поражение не только мелких, но и крупных суставов, моно- и олигоартриты), в дебюте может отсутствовать лабораторная активность (повышение СОЭ, уровня СРБ), поэтому таким пациентам необходимы лабораторное обследование на РФ и АЦЦП, рентгенологическое исследование суставов и динамическое наблюдение у ревматолога.
Источник
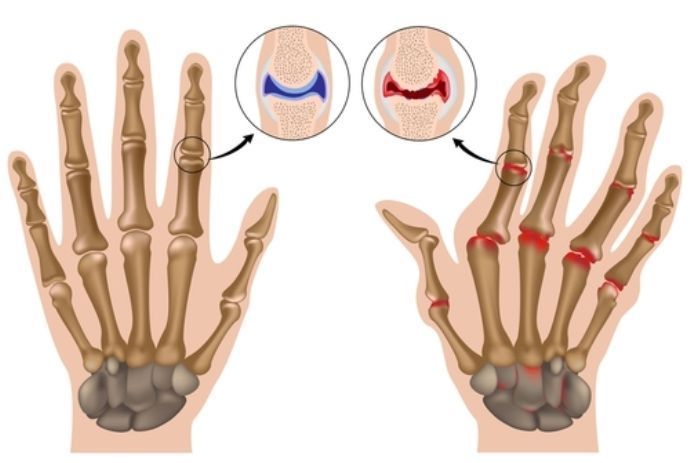
Ревматоидный артрит (РА) — системное заболевание, при котором в периферических суставах и внутренних органах возникает аутоиммунное воспаление. Он может иметь тяжелое течение, ухудшающее качество жизни человека.
Роль ревматоидного артрита в современном обществе
В разных странах мира РА болеют 0,5-2% взрослого населения. Он регистрируется на всех материках, во всех климатических зонах, у людей всех рас и народностей. Это одно из самых распространенных среди хронических и самое частое среди аутоиммунных заболеваний на нашей планете.
Болезнь встречается у людей всех возрастов, но чаще всего – у лиц 35-55 лет. Обострения РА приводят к ограничению трудоспособности, его тяжелое течение – к инвалидности. Это влечет за собой колоссальные экономические потери. Поэтому ревматоидный артрит является не только медицинской, но и социальной проблемой.
Важность ранней диагностики
Ревматоидный артрит имеет постоянно прогрессирующее течение. Ученые установили, что замедлить его может только адекватное лечение, назначенное на ранних стадиях заболевания.
Если есть классическая картина артрита, диагностика не представляет трудностей. Но при отсутствии клинических (характерное изменение кисти, ревматоидные узелки), иммунологических (РФ, АЦЦП в крови), рентгенологических (костные эрозии) признаков диагностировать заболевание довольно сложно. А на ранних стадиях РА они встречаются редко.
Ситуация усугубляется тем, что у ревматоидного артрита нет патогномоничных симптомов (то есть присущих только ему), а его дебют имеет множество вариаций.
Возможные дебюты ревматоидного артрита
- Типичное начало (50% случаев) – постепенное усиление боли и скованности в мелких суставах, длящееся несколько месяцев.
- Сначала долго болит один сустав – коленный или плечевой. Затем в процесс включаются мелкие суставы стоп, кистей.
- Возникает острая боль в одном крупном суставе по типу септического или микрокристаллического артрита.
- Палиндромный ревматизм – кратковременные приступы болей в разных суставах. Они длятся от нескольких часов до нескольких дней и завершаются полным выздоровлением.
- Рецидивирующее воспаление слизистой сумки одного, обычно лучезапястного, сустава (бурсит) или внутренней оболочки сухожилий мышц (тендовагинит).
- Острое воспаление многих суставов у пожилых людей. Они сильно болят, отекают, их подвижность ограничена. Этот симптомокомплекс называется RS3PE-синдром (ремиттирующий симметричный серонегативный синовит с отеком по типу «подушкообразного«).
- Генерализованная полиартралгия по типу ревматической полимиалгии (сильные боли и скованность по утрам в мышцах позвоночника, шеи, плеч, ягодиц, бедер, уменьшающиеся в течение дня).
Что такое критерии диагностики?
Слово «критерий» означает признак, на основании которого проводится оценка чего-либо на соответствие предъявляемым требованиям.
Критерии диагностики — это алгоритм, который позволяет правильно пос
тавить диагноз и обоснованно назначить лечение. Они представляют собой совокупность симптомов, лабораторных и инструментальных данных, характерных для определенного заболевания.
Стандартизированные критерии имеют высокую чувствительность (вероятность выявить болезнь) и специфичность (отсутствие ложноположительных результатов). Эти два параметра измеряются в процентах.
Как разрабатывались критерии ревматоидного артрита?
Впервые они были подготовлены Американской коллегией ревматологов (ACR) в 1956 году и повсеместно применялись около 30 лет. С тех пор в медицине произошло много изменений, например, были идентифицированы новые заболевания – ревматическая полимиалгия, спондилоартропатии, которые раньше считались разновидностью РА. Появилась необходимость в установлении новых рамок диагноза.
Новые критерии были представлены все той же Американской коллегией (к тому времени она была переименована в ассоциацию – ARA) ревматологов в 1987 году. Они состояли из 7 признаков. Наличие у больного 4-х из них подтверждало диагноз. Этот алгоритм отлично себя зарекомендовал и применяется до сих пор, но в него не входит один важный иммунологический показатель – АЦЦП. На тот момент он еще не был открыт.
Работа над последними критериями началась в 2007 году и продолжалась 3 года. Она велась ARAсовместно с Европейской антиревматической лигой. Кроме описания основных признаков болезни, ревматологами были даны дополнительные рекомендации, которые позволяют подтвердить диагноз на любой стадии.
Критерии диагностики РА (1987 г.)
- Скованность в суставах по утрам, сохраняющаяся больше 1-го часа.
- Артрит 3-х и больше суставов — пястнофаланговых, межфаланговых проксимальных, локтевых, голеностопных, коленных, запястья.
- Артрит суставов кистей: запястья, проксимальных межфаланговых, пястнофаланговых.
- Симметричный артрит. Воспаляются одноименные суставы из перечисленных в пункте 2 на обеих руках или ногах.
- Ревматоидные узелки — плотные образования, расположенные под кожей. Они локализуются обычно рядом с суставами на разгибательных поверхностях конечностях.
- Ревматоидный фактор (РФ), определяемый в крови любым из методов.
- Типичные изменения на рентгенограмме: эрозии, околосуставной остеопороз.
Диагноз считается установленным при наличии не менее 4 из 7 признаков. При этом симптомы, указанные в пунктах с 1 по 4, должны сохраняться дольше 6 недель.
Чувствительность критериев 1987 г. составляет 91-94%, специфичность — 89%. Фактически они представляют собой описание классической картины РА. Недостаток этого алгоритма в том, что он не помогает диагностировать болезнь в первые месяцы ее появления. В частности, ревматические узелки и костные эрозии очень редко обнаруживаются на ранней стадии.
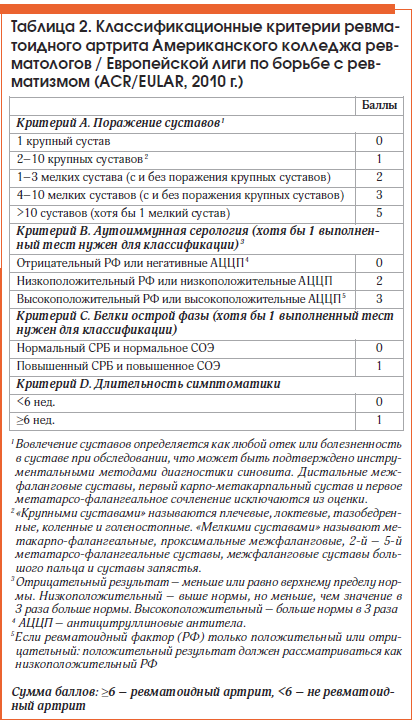
Критерии диагностики РА (2010 г.)
Они содержат 4 признака. Каждый из них оценивается по нескольким позициям определенным количеством баллов. Затем подводится итог. Если число баллов равно или больше 6 (максимально — 10), то диагноз считается подтвержденным.
А. Клинические признаки поражения суставов
При объективном исследовании учитывают наличие синовита, который проявляется припухлостью сустава, его болезненностью при пальпации.
По этому пункту пациент может набрать 0-5 баллов:
- 0 — поражен один крупный сустав;
- 1 — поражены от 2 до 10 крупных суставов;
- 2 — поражены 1-3 мелких сустава (крупные не берутся во внимание);
- 3 — поражены 4-10 мелких суставов (крупные не берутся во внимание);
- 5 — поражены больше 10 суставов, из них хотя бы один мелкий.
Какие суставы считаются крупными, а какими мелкими? Чтобы не было разногласий в этом вопросе, американские ревматологи разделили их на 4 категории:
- Суставы исключения — I запястно-пястные, I плюснефаланговые, дистальные межфаланговые. Их изменения характерны для остеоартроза, а не для РА. Поэтому при диагностике последнего они не учитываются.
- Крупные — тазобедренные, локтевые, голеностопные, коленные, плечевые.
- Мелкие — межфаланговые проксимальные, пястно— и плюснефаланговые (кроме I), лучезапястные.
- Другие — не включены ни в одну из первых трех групп, но могут воспаляться при РА (например, акромиально— и грудино-ключичные).
B. Анализы на АЦЦП, РФ (0-3 балла):
- 0 — отрицательные;
- 2 — слабо положительные для АЦЦП или РФ;
- 3 — высоко положительные для АЦЦП или РФ.
АЦЦП — антитела к цитруллинированному пептиду, РФ — ревматоидный фактор. Слабо положительными считаются показатели, которые превышают норму не больше, чем в три раза, высоко положительными – превышающие норму больше, чем в три раза. Если РФ определяется качественным методом (результат – плюс или минус), то результат (+) приравнивается к слабо положительному.
C. Острофазовые показатели (0-1 балл):
- 0 – СОЭ, СРБ в норме;
- 1 – СОЭ, СРБ повышены.
У мужчин в норме СОЭ (скорость оседания эритроцитов) равняется 1-10, у женщин – 2-15 мм/час. Нормальные значения СРБ (С-реактивного белка) – 0-5 мг/л.
D. Продолжительность синовита (0-1 балл):
- 0 – меньше 6 недель;
- 1 – 6 недель и больше.
Дополнительные рекомендации к Критериям 2010 г.
В них указаны 3 группы пациентов, которым может быть установлен диагноз ревматоидного артрита несмотря на то, что у них нет перечисленных признаков. Это:
- Люди, у которых на рентгенограммах имеются эрозии, типичные для РА.
- Больные, давно страдающие РА и в прошлом соответствовавшие критериям.
- Пациенты с ранней стадией РА, которые в ходе наблюдения все больше соответствуют критериям.
Алгоритм 2010 года не требует пересмотра диагноза у тех лиц, которым он был установлен по критериям 1987 года, а используется только для диагностики новых случаев болезни.
Дифференциальная диагностика при РА
Чтобы поставить диагноз ревматоидного артрита, врач должен исключить заболевания, которые также могут сопровождаться синовитом. К ним относятся, прежде всего, другие ревматические болезни:
- подагра;
- болезнь Бехтерева;
- ревматическая полимиалгия;
- системная красная волчанка;
- синдром Рейтера;
- системная склеродермия;
- ревматическая лихорадка;
- болезнь Бехчета;
- псориатический артрит;
- гипертрофическая остеоартропатия;
- фибромиалгия;
- рецидивирующий полихондрит.
Нередко причиной воспаления синовиальной оболочки становится проникновение бактерий или вирусов. Такое наблюдается при:
- бактериальном септическом артрите;
- бактериальном эндокардите;
- вирусном артрите;
- болезни Лайма.
Причиной синовита также могут быть:
- саркоидоз;
- амилоидоз;
- гемохроматоз;
- семейная средиземноморская лихорадка;
- мультицентрический ретикулогистиоцитоз;
- паранеопластический синдром при злокачественных заболеваниях любого генеза.
Иногда для выяснения этиологии синовита требуется проведение различных лабораторных и инструментальных исследований, консультации узких специалистов.
Практическое значение критериев диагностики РА заключается в том, что они позволяют быстро поставить диагноз и начать терапию базисными препаратами.
Раннее применение базисных средств положительно влияет на прогноз заболевания. При поздно начатом лечении и неблагоприятном течении РА приводит к инвалидности и уменьшает продолжительность жизни у женщин на 3 года, у мужчин — на 7 лет.
Источник
Ревматоидный
артрит может быть заподозрен, если:
—
имеется, как минимум один припухший
сустав;
—
исключены другие заболевания, индуцирующие
синовиит;
—
сумма по всем разделам составляет от 6
до 10 баллов.
1
крупный сустав – 0 баллов2-10
крупных суставов – 1 балл1-3
мелких сустава – 2 балла4-10
мелких суставов – 3 балла>10
суставов (как минимум один мелкий сустав
должен быть в их числе) — 5 балловДлительность
синовиита:менее
6 недель – 0 балловболее 6 недель – 1 балл
Изменения
одного из лабораторных показателей:РФ
отр. и/или АЦЦП отр. – 0 балловРФ
+ (слабоположительный) и/или АЦЦП + — 2
баллаРФ
++ (резко положительный) и/ или АЦЦП ++ —
3 балла
Изменения
острофазовых показателей:СОЭ
и/или СРБ в норме – 0 баллов
СОЭ
и/или СРБ повышены – 1 балл. При наличии
у пациента свыше трех месяцев симптоматики
ревматоидного артрита следует немедленно
отправить больного к ревматологу для
начала ранней агрессивной терапии,
поскольку именно у пациентов с коротким
анамнезом существует «окно возможности»,
то есть промежуток времени, когда
проводимое лечение способно активно
подавить иммунное воспаление и повлиять
на течение и исход заболевания.
Таблица 1-1
Нормальные величины острофазовых показателей
Показатель | Метод | Результат | |||
Негативный (-) | Слабополо- жительный (+) | Резкополо- жительный (++) | |||
нефелометрия, | ≤ 15 МЕ/мл | 16-45 МЕ/мл | > 45 | ||
латекс-агглютинация | ≤ 1/40 | > 1/40 | — | ||
иммуноферментный | ≤ 20 МЕ/мл | 21-60 МЕ/мл | > 60 | ||
АЦЦП | иммуноферментный | ≤ 5 | 6-15 | >15ЕД/мл | |
иммунохемилюминесценция | ≤ 17 | 18-50ЕД/мл | > | ||
Показатель | Метод | Результат | |||
Нормальный | Повышенный | ||||
СРБ | нефелометрия, | ≤ 10мг/л | >10 мг/л | ||
СОЭ | по | ≤ 25 | > | ||
Дифференциальный диагноз
В дебюте
РА поражение суставов (и некоторые
другие клинические проявления) сходно
с поражением суставов при других
ревматических и неревматических
заболеваниях.
Остеоартроз.
Незначительная припухлость мягких
тканей, вовлечение дистальных межфаланговых
суставов, отсутствие выраженной утренней
скованности, увеличение выраженности
боли к концу дня.
Системная красная волчанка. Симметричное
поражение мелких суставов кистей,
лучезапястных и коленных суставов.
Артрит недеформирующий (за исключением
артрита Жакку); может быть отек мягких
тканей, но внутрисуставной выпот
минимален; высокие титры АНФ (однако
30% больных РА имеют АНФ), редко — низкие
титры РФ; на рентгенограммах —
отсутствие костных эрозий.
Подагра. Диагноз устанавливают на
основании выявления кристаллов в
синовиальной жидкости или тофусах с
характерным отрицательным двойным
лучепреломлением при поляризационной
микроскопии. При хронической форме
может быть симметричное поражение
мелких суставов кистей и стоп с наличием
тофусов; возможны субкортикальные
эрозии на рентгенограммах.
Псориатический артрит. Моноартрит,
асимметричный олигоартрит, симметричный
полиартрит с поражением дистальных
межфаланговых суставов, мутилирующий
артрит, связанный с развитием остеолиза
по типу «карандаш в колпачке», поражения
осевого скелета. Частое поражение
дистальных межфаланговых суставов,
веретенообразная припухлость пальцев,
характерные для псориаза изменения
кожи и ногтей.
Анкилозирующий спондилит.
Асимметричный моно-,
олигоартрит крупных суставов
(тазобедренных, коленных, плечевых),
позвоночного столба, крестцово-подвздошных
сочленений; возможно вовлечение
периферических суставов; экспрессия
HLA-B27.
Реактивный артрит. Артрит
олигоартикулярный и асимметричный, с
преимущественным поражением нижних
конечностей, экспрессия HLA-B27.
Вызывается инфицированием различными
микроорганизмами (Chlamydia,
Escherichiacoli,
Salmonella,
Campylobacter,
Yersiniaи др.); синдром Рейтера:
уретрит, конъюнктивит и артрит; наличие
болей в пяточных областях с развитием
энтезисов, кератодермии на ладонях и
подошвах и циркулярного баланита.
Инфекционный эндокардит. Поражение
крупных суставов; лихорадка с лейкоцитозом;
сердечные шумы; обязательно бактериальное
исследование крови у всех пациентов с
лихорадкой и полиартритом.
Ревматическая лихорадка. Мигрирущий
олигоартрит с преимущественным поражением
крупных суставов, кардит, подкожные
узелки, хорея, кольцевидная эритема,
лихорадка. Специфические (в отношении
стрептококков) серологические реакции.
Септический артрит. Обычно
моноартикулярный, но может быть и
олигоартикулярный; с преимущественным
поражением крупных суставов; может быть
мигрирующим. Метод верификации: посев
крови на стерильность, аспирация жидкости
из полости сустава с исследованием
клеточного состава, окраской по Граму
и культуральным исследованием; больные
РА также могут иметь септический артрит.
Вирусные артриты. Характерна утренняя
скованность с симметричным поражением
суставов кистей и лучезапястных суставов,
может выявляться РФ, вирусная экзантема.
В большинстве случаев спонтанно проходит
в течение 4-6 нед (за исключением артрита,
связанного с парвовирусной инфекцией).
Системная склеродермия. Феномен
Рейно и уплотнение кожи; редко может
выявляться артрит, обычно артралгии,
ограничение объема движений, связанное
с прикреплением кожи к подлежащей
фасции.
Идиопатические воспалительные
миопатии. Артрит с выраженным синовитом
обнаруживается редко. Воспаление мышц,
характеризующееся проксимальной
мышечной слабостью, повышением уровня
КФК и альдолазы, артралгиями и миалгиями,
патологическими изменениями на
электромиограмме.
Болезнь Лайма. На ранних стадиях
мигрирующая эритема и сердечно-сосудистая
патология, на поздних — интермиттирующий
моно- или олигоартрит (у 15% больных может
быть хроническим и эрозивным), энцефалопатия
и нейропатия; 5% здоровых людей имеют
позитивные реакции на лайм-боррелиоз.
Ревматическая полимиалгия. Диффузная
боль и утренняя скованность в осевых
суставах и проксимальных группах мышц;
припухлость суставов выявляется реже;
выраженная СОЭ; возникает в возрасте
старше 50 лет. Выраженный ответ на
глюкокортикоидную терапию; в 10‑15%
сочетается с гигантоклеточным артериитом.
Амилоидоз. Периартикулярное отложение
амилоида; может быть выпот в полость
сустава. Окрашивание аспирированной
суставной жидкости Конго красным.
Гемохроматоз. Увеличение костных
структур 2-го и 3-го пястно-фаланговых
суставов; повышение уровня железа и
ферритина в сыворотке со снижением
трансферринсвязывающей способности;
на рентгенограммах может выявляться
хондрокальциноз. Диагностируется с
помощью биопсии печени.
Саркоидоз. Хроническое гранулематозное
заболевание, в 10-15% сопровождающееся
хроническим симметричным полиартритом.
Гипертрофическая остеоартропатия.
Олигоартрит коленных, голеностопных
и лучезапястных суставов; периостальное
новообразование кости; глубокая и ноющая
боль, «барабанные палочки», связь с
легочным заболеванием, боль в конечностях
при определенном положении.
Семейная средиземноморская
лихорадка. Рецидивирующие
атаки острого синовита (моно- или
олигоартикулярного)крупных суставов,
ассоциированные лихорадкой, плевритом
и перитонитом.
Рецидивирующий полихондрит.
Распространенное прогрессирующее
воспаление и деструкция хрящевой и
соединительной ткани; мигрирующий
асимметричный и неэрозивный артрит
мелких и крупных суставов; воспаление
и деформация хряща ушной раковины.
Фибромиалгия. Распространенная
мышечно-скелетная боль и скованность,
парестезии, непродуктивный сон, усталость,
множественные симметричные триггерные
точки (для диагноза достаточно наличие
11 из 18); лабораторные исследования и
исследование суставов — без патологии.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник