Щелкающий палец это артроз
Причины и лечение стенозирующего лигаментита (синдром щелкающего пальца)

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
 Благодаря устройству кисти каждый человек может выполнять самые сложные функции, например, захват мелких деталей.
Благодаря устройству кисти каждый человек может выполнять самые сложные функции, например, захват мелких деталей.
В результате негативных факторов эта способность может быть утрачена. Одной из причин, способных побудить их, является развитие стенозирующего лигаментита.
Общая клиническая картина
«Щелкающий палец» — именно так в простонародье обычно называют подобную болезнь. Ей обычно мало придается значения, несмотря на ее опасность.
Стенозирующий лигаментит представляет собой воспалительный процесс, при котором затрагивается кольцевидная мышца пальца. Благодаря ей он приводится в движение. Когда данное сухожилие находится в норме, палец свободно двигается. При наличии воспаления кольцевидная мышца увеличивается в объемах, нередко срастается с тканями, которые ее окружают.
Причины возникновения патологического состояния
К наиболее распространенным причинам появление болезни Нотта у взрослых можно отнести следующие:
- Воспаление связок и суставов, в том числе хронические болезни (полиартрит, ревматизм и др.);
- Предрасположенность из-за наследственности;
- Возникновение перегрузки вследствие длительного ручного труда;
- Врожденные особенности строения мышц связок и сухожилий кисти.
Стенозирующий лигаментит у детей вызывается быстрым ростом структур и тканей отдельных частей кисти.
Существует категория людей, возможность развития подобного заболевания у которых выше в разы. В группу риска входят такие болезни, как подагра, ревматизм, сахарный диабет, артрит. Рекомендуется в данном случае к собственному здоровью относиться внимательнее, а при проявлении первейших признаков начинать лечение.
Симптоматика заболевания
У стенозирующего лигаментита весьма выраженная симптоматика. Включает она в себя следующий перечень признаков:
- В момент надавливания на основание пальца, который беспокоит, боль становится ярче;
- Снижения функционирования;
- Боль в самом пальце не сосредоточивается, может отдаваться в предплечье или кисть;
- Хорошо ощущаемый щелчок, возникающий при попытке разогнуть и согнуть палец;
- У основания пальца появляется плотная болезненная шишечка.
Диагностические методики
Процесс диагностирования синдрома щелкающего пальца происходит непосредственно у врача. Обычно достаточно проведения опроса и осмотра пальца. Назначение анализов, как правило, не производится.
Стадии проявления болезни
Проявление данного заболевания можно разделить на три стадии. 
Боль и щелканье на первой стадии еще нерегулярны, иногда проходят и не беспокоят слишком часто.
Как только будут прикладываться серьезные усилия для того, чтобы разогнуть палец, можно говорить о том, что болезнь развилась до второй стадии.
Как правило, уже на данном этапе сухожилие утолщается, а под больным пальцем образуется шишка.
Лечебные процедуры
Назначение соответствующих процедур, конечно же, зависит только от того, на какой именно стадии находится стенозирующий лигаментит и каков возраст пациента. При лечении стенозирующего лигаментита у детей чаще применима консервативная терапия, тогда как взрослым обычно рекомендована операция.
Консервативное лечение
Чаще всего при стенозирующем лигаментите применимо именно консервативное лечение. Выражается оно, как правило, в применении физиотерапии. Постепенно, если стадия болезни слишком запущена или же процедуры не дают результатов, к ним добавляются дополнительные назначения в виде специальных препаратов.
Проводится обязательная иммобилизация на срок не менее двух недель. За этот период кисть, как правило, полностью восстанавливается. Происходит это, конечно же, не самостоятельно, а благодаря применению разных способов. Например, физиотерапии.
Чаще всего при стенозирующем лигаментите назначаются следующие физиотерапевтические меры:
- Электро- и фонофорез с применением специальных препаратов;
- Аппликации с применением парафина или же грязевые;
- Озокерит.
Одна из процедур, включаемых в физиотерапию, — массаж — должна быть исключена вовсе. Это необходимо, чтобы не ухудшить состояние воспаленных тканей, поскольку кисти важен абсолютный покой.
Противовоспалительные препараты так же могут быть назначены дополнительно. Например, гидрокортизон, новокаин. Все гормональные или нестероидные препараты для лечения щелкающий пальца способен назначить только врач, который, основываясь на исследованиях и особенностях организма, подберет наиболее подходящие.
На протяжении назначенного периода лечения важно полностью забыть обо всех нагрузках. Никакие работы, которые связываются с длительным напряжением кистевой части руки, не должны выполняться.
Это относится не только к домашней уборке, но и к занятиям, которые требуют нагрузки на мелкую моторику пальцев (вышивание, перебирание мелких деталей, вязание). От соблюдения принципа полного покоя будет зависеть скорость лечения.
Хирургическое вмешательство
Во многих случаях консервативное лечение может вовсе не дать результата, либо он будет просто кратковременным.
При рецидивах, ухудшении состояния мышцы, либо если стадия стенозирующего лигаментита весьма запущена назначают хирургическое вмешательство.
Закрытая лигаментотомия
 Процедура проводится под местной анестезией. Рассечение не делается, только небольшой прокол. Операция при стенозирующем лигаментите проводится при использовании глазного скальпеля.
Процедура проводится под местной анестезией. Рассечение не делается, только небольшой прокол. Операция при стенозирующем лигаментите проводится при использовании глазного скальпеля.
На кисти рассекается кольцевидная связка, причем глубина пореза будет зависеть от того, как скоро исчезнет защелкивание пальца. Характерно то, что после столь легкой операции накладывается только асептическая повязка, так как порез очень маленький.
Всего длительность оперативного вмешательства не превышает 20-ти минут.
Существует у данного метода и несколько недостатков:
- Визуального контроля нет, а значит и высоки шансы повредить что-либо;
- Возможность повреждения сухожилия сгибателя;
- Вероятность появления гематомы;
- Возможно появление рецидивов.
Открытая лигаментотомия
Разрез ладони не превышает 3 сантиметров. Обнажение кольцевидной связки, воспаленной и спаянной с другими тканями, происходит послойно. Далее по боковой поверхности происходит рассечение связки.
После этого хирургу важно убедиться, что скольжение сгибателя сухожилия происходит свободно. На рану накладываются швы и на несколько дней кисть фиксируется при помощи гипсовой повязки. Все швы снимаются уже через 2 недели.
Прогноз
После проведения удачного лечения, хирургического или безоперабельного, функции кисти полностью восстанавливаются. Это относится ко всем случаям, кроме тех, при которых могли возникнуть осложнения в процессе лечения.
Процент возникновения рецидива после оперативного лечения на порядок ниже, по сравнению с консервативным. Поэтому в некоторых случаях последний способ воздействия не применяется вовсе, а врачи сразу прибегают к хирургии.
Видео: Врач объясняет почему возникает синдром щелкающего пальца
Стенозирующий лигаментит: причины, виды, симптомы и методы лечения
Лигаментит – это заболевание связок, имеющее воспалительный характер. Чаще всего причиной его возникновения служат микротравмы связок или инфекционные заболевания близлежащих суставов.
Содержание статьи:
Виды заболевания
Причины и факторы риска
Симптомы болезни
Лечение
Это заболевание достаточно опасно, так как при отсутствии адекватного лечения, вследствие дегенеративного процесса пораженная связка постепенно превращается в хрящевую гиалиновую ткань. Одним из наиболее распространенных видов лигаментита является стенозирующий лигаментит кольцевой связки кисти.
Болезнь чаще всего поражает людей среднего и старшего возраста, однако может встречаться и у детей. При этом женщины страдают чаще, особенно от синдрома запястного канала из-за природной узости запястья.
Виды лигаментита
В зависимости от того, какие связки воспалились, он разделяется на несколько видов:
-
 «Щелкающий палец» или болезнь Нотта. При лигаментите кольцевой связки кисти происходит воспаление сухожилия сгибателя пальца и близлежащих связок. Свое название болезнь получила из-за того, что вначале ее развития разгибание пальца еще возможно, но при этом происходит характерный «щелчок». Если не начать лечение, то происходит рубцовое перерождение и сужение кольцевых связок пальца и его разгибание становится невозможно.
«Щелкающий палец» или болезнь Нотта. При лигаментите кольцевой связки кисти происходит воспаление сухожилия сгибателя пальца и близлежащих связок. Свое название болезнь получила из-за того, что вначале ее развития разгибание пальца еще возможно, но при этом происходит характерный «щелчок». Если не начать лечение, то происходит рубцовое перерождение и сужение кольцевых связок пальца и его разгибание становится невозможно. - Болезнь де Кервена – стенозирующий лигаментит костно-фиброзного канала запястья. При этом виде лигаментита воспаляются сухожилия в первом канале тыльной связки запястья. Из-за этого происходит сужение канала, которое провоцирует развитие болевого синдрома во время скольжения сухожилий. Эта патология намного чаще встречается у женщин, нежели у мужчин.
- Синдром запястного канала – стенозирующий лигаментит ладонной и поперечной связок запястья. При этом виде болезни происходит сдавливание срединного нерва, расположенного в запястном канале.
- Лигаментит коленного сустава либо стопы и др.
Почему возникает болезнь?
Любая форма лигаментита может возникнуть по одной или нескольким многочисленным причинам. Основной среди них:
- перенесенные травмы;
- инфекционный процесс в близлежащих суставах и мягких тканях;
- повышенные нагрузки на пальцы, кисти рук или колени;
- профессии, требующие постоянных нагрузок и напряжения на кисти рук и пальцы.
У детей причиной развития болезни может послужить быстрый рост тканей и структур организма.
Факторы риска
Факторами риска могут послужить чрезмерные напряжения связок, нагрузки на суставы. Кроме того, заболевание часто возникает на фоне ревматоидного артрита, подагры, нарушения функционирования щитовидной железы, сосудистых заболеваний и сахарного диабета. Не последнюю роль в рисках развития заболевания играет и наследственный фактор.
Часто болезнь может развиваться и во время беременности. Для большинства видов лигаментита фактором риска является женский пол.
Симптомы
Симптоматика различных видов лигаментита схожи, не смотря на разную локализацию болезни.
Для заболевания характерны: 
- боль в области пораженной связки, возникающая во время движений или пальпации;
- ограничение движений сустава, расположенного в области пораженной связки;
- припухлость и пастозность области воспаления;
- повышенная чувствительность в области воспаления;
- онемение пальца или пальцев, сначала временное, а потом постоянное;
- появление шишки над суставом;
- усугубление симптомов после длительной неподвижности;
- контрактуры.
Но все же, каждая разновидность болезни будет иметь свои характерные признаки. Так, для болезни Нотта будет характерна боль и щелканье при сгибании-разгибании пальца.
Особенности стенозирующего лигаментита большого пальца руки
Лигаментит стенозирующий большого пальца руки, известный также как «щелкающий» палец проявляет себя нарушением сгибательно-разгибательных функций пальца. Существует 4 стадии болезни:
- на первой стадии щелканье и ограничение подвижности возникают лишь изредка;
- на второй стадии становится заметно затрудненным разгибание пальца, однако с усилием это возможно сделать;
- для третьей стадии характерно сохранение положения пальца в согнутом виде;
- при отсутствии лечения, наступает четвертая стадия, на которой происходит деформация сустава, а ограничение его подвижности становится необратимым.
 Почему появляется щелчок? Все довольно просто. При развитии этого заболевания происходит сужение сухожильного влагалища и утолщение сухожилий. Во время движения пальцем утолщенная часть сухожилия проходит по узкому сухожильному влагалищу с усилием, в результате чего и возникает характерный щелчок. Когда связки утолщаются сильно, то они не могут пройти по ссуженному влагалищу и палец фиксируется в одном положении.
Почему появляется щелчок? Все довольно просто. При развитии этого заболевания происходит сужение сухожильного влагалища и утолщение сухожилий. Во время движения пальцем утолщенная часть сухожилия проходит по узкому сухожильному влагалищу с усилием, в результате чего и возникает характерный щелчок. Когда связки утолщаются сильно, то они не могут пройти по ссуженному влагалищу и палец фиксируется в одном положении.
Этот вид заболевания наиболее характерен для детей в возрасте 1-6 лет, а также для женщин после 45 лет. Чаще всего поражаются связки одной кисти, но встречаются случаи и одновременного поражения обеих рук.
Особенности лигаментита коленного сустава
Чаще всего такая патология коленного сустава является хроническим заболеванием и сопровождается образованием гематомы. Этот вид болезни наиболее характерен для людей молодого возраста, которые ведут активный способ жизни, а также для спортсменов. Наиболее распространенной его причиной служит большой объем движений коленного сустава.
Как врач ставит диагноз
Диагностировать заболевание может врач-ортопед либо врач-травматолог. Сначала проводится опрос пациента и визуальный осмотр пораженного места. Для уточнения диагноза может назначаться рентгенологическое исследование, УЗИ или МРТ.
 Кроме того, проводятся специальные лабораторные исследования для определения причины воспаления.
Кроме того, проводятся специальные лабораторные исследования для определения причины воспаления.
Очень важно проведение аппаратной диагностики для установления точного диагноза, так как некоторые виды лигаментита могут иметь схожие клинические признаки с другими заболеваниями. Например, лигаментит плантарной связки может быть спутан с пяточной шпорой.
Лечение
Схема лечения этого заболевания в каждом случае подбирается индивидуально, учитываются причины заболевания, тяжесть поражения связок, иные особенности заболевания, возраст больного и наличие у него сопутствующих болезней, а также другие факторы.
Лечение лигаментита направлено на устранение неприятных симптомов, ликвидацию воспалительного процесса в связках, а также восстановление утраченных функций.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Возможно ли лечение стенозирующего лигаментита без операции?
Без операции возможно обойтись. Но, только в тех случаях, когда диагноз поставлен верно и вовремя. Поэтому, при малейших симптомах следует незамедлительно обращаться к врачу за определением диагноза и получением адекватной терапии. В случаях запущенной болезни, без операции не обойтись.
Консервативное лечение болезни проводят амбулаторно. Его применяют только на начальных стадиях болезни, когда функционирование сустава еще не полностью утрачено.
Немедикаментозное лечение
Основной составляющей немедикаментозного лечения является временное максимальное обездвиживание пораженного участка. Это позволяет ускорить процесс заживления и восстановления связок. Иммобилизуют сустав на срок не менее 2 недель.
Медикаментозное лечение
Для лечения лигаментита могут быть рекомендованы препараты группы нестероидных противовоспалительных средств и гормональные средства.
 НПВС применяются в виде таблеток и инъекций, а также в виде средств для внешнего применения непосредственно в области воспаления связки. Эти препараты помогают ликвидировать болевой синдром, уменьшить воспалительный процесс.
НПВС применяются в виде таблеток и инъекций, а также в виде средств для внешнего применения непосредственно в области воспаления связки. Эти препараты помогают ликвидировать болевой синдром, уменьшить воспалительный процесс.
Из группы гормональных препаратов наибольшее применение получил Гидрокортизон, а также его аналоги. Чаще всего проводятся его инъекции непосредственно в место воспалительного процесса. Это помогает быстро избавиться от боли, снять отечность тканей и воспаление.
Могут назначаться и ферментные препараты, действие которых направлено на рассасывание утолщений.
Кроме вышеперечисленных препаратов, на сегодняшний день используется еще и метод PRP. Это современная методика, при которой вместо глюкокортикостероидов используется обогащенная аутологичная тромбоцитарная плазма человека. Такое лечение более безопасно и обеспечивает снятие болезненности и воспаления, а также способствует скорейшему заживлению связок.
Нужно учитывать, что все используемые для лечения препараты могут назначаться только лечащим врачом и самолечение недопустимо.
Физиотерапия
Физиотерапевтические методы являются важной составляющей комплексного лечения лигаментита. Применяется ультразвуковая, ударно-волновая терапия, фонофорез, парафиновые аппликации, озокерит, грязи и др.
Массаж проводить в зоне поражения связок крайне не рекомендуется, чтобы не спровоцировать еще большее их повреждение и развитие воспалительного процесса.
Хирургическое лечение
Если консервативная терапия, проводимая в течении 2 недель, не привела к облегчению состояния, то следует задуматься об оперативном лечении заболевания.
 Существуют несколько видов оперативного вмешательства при лигаментите. Выбор оптимального его вида производится в зависимости от зоны воспаления. Операции могут проводиться под общим либо местном наркозе.
Существуют несколько видов оперативного вмешательства при лигаментите. Выбор оптимального его вида производится в зависимости от зоны воспаления. Операции могут проводиться под общим либо местном наркозе.
Средняя длительность пребывания в лечебном учреждении при болезни – 3-4 дня, швы снимают примерно на 10-14 день. Перевязки выполняют через день. В послеоперационном периоде могут назначаться нестероидные противовоспалительные средства для устранения болевого синдрома. Также, уже через несколько дней после хирургического вмешательства следует начинать выполнение гимнастики для разработки движений сустава.
Оперативное вмешательство обеспечивает:
- возвращение подвижности суставу;
- устранение болезненных ощущений;
- устранение «щелчка».
После проведения хирургического лечения болезни, процесс рецидива очень низок. Зачастую именно из-за этого, большинство врачей сразу предлагают проводить операцию, пропуская фазу консервативного лечения.
Народная медицина
Народная медицина также не обошла это заболевание. Среди наиболее популярных методов можно выделить применение сухого тепла (разогретая соль или песок), а также компрессы из глины.
Профилактика
Естественно, намного легче предотвратить развитие заболевания, нежели его потом лечить. Для этого следует следить за своим здоровьем, не допускать перенапряжение суставов, изменять виды нагрузок на связки. При работе, требующей постоянных одинаковых движений сустава, следует делать перерывы для его отдыха.
Кроме этого, необходимо стараться избегать травмирования суставов и поддерживать общее состояние организма на должном уровне.

Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Источник

Артроз представляет собой дегенеративные изменения хрящей и суставов. Чаще всего болезнь поражает пальцы рук. Оболочка суставов утолщается, в них накапливается жидкость.
При артрозе на фалангах пальцев образуются остеофиты или наросты. Патологию принято относить к наследственным заболеваниям, болезнь проявляет себя обычно среди женского населения.
Дамы болеют в 10 раз чаще, чем мужчины. Обычно воспаляется большой палец руки (артроз сустава большого пальца руки – видео смотрите в конце статьи). При первых признаках болезни следует обращаться к врачу.
Признаки и симптомы. К какому врачу обращаться
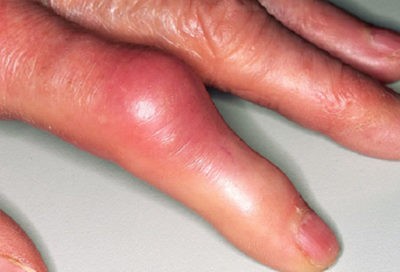 Артроз суставов пальцев рук, если его не лечить, может вызывать серьезные осложнения, включая полную потерю работоспособности пальцев. Вот некоторые признаки:
Артроз суставов пальцев рук, если его не лечить, может вызывать серьезные осложнения, включая полную потерю работоспособности пальцев. Вот некоторые признаки:
- Боль: когда артроз находится на ранней стадии вы будете чувствовать монотонное ощущение жжения в пальцах. Боль станет серьезней, при более интенсивном использовании рук. Со временем состояние хряща ухудшается, не остается защитной прокладки между вашими суставами. Это приведет к боли, даже если вы при этом не используете свои пальцы и руки.
- Отек: при отсутствии хрящевой ткани тонкие суставы в ваших пальцах воспаляются и пальцы могут выглядеть более пухлыми, чем обычно.
- Жесткость: вы также можете ощущать жёсткость в суставах, вызванную опухшим хрящом и тканями. Жесткость суставов обычно усиливается с утра. Вы также можете заметить, что ваши суставы становятся более жесткими после длительной работы ваших рук.
- Кисты: синовиальная жидкость, окружающая суставы, течет в трещины и образует кисты, которые представляют собой небольшие мешочки. Обычно они появляются на концах пальцев и могут даже возникать под ногтем, размером до полсантиметра.
- Деформации: ваши пальцы выглядят деформированными, потому что хрящ изнашивается неравномерно. Со временем связки и ткани, предназначенные для поддержки суставов, становятся слабыми. Эти две проблемы вызывают деформации в ваших пальцах.
- Трение суставов: при нормальных обстоятельствах вы не чувствуете, что суставы сходятся вместе, потому что слой хряща остается неповрежденным. Потеря этого слоя позволяет суставам соприкасаться друг с другом и вызывает скрип или чувство трения.
- Тепло: при серьезном повреждении развивается воспаление в тканях и связках вокруг. Из-за этого ваш сустав может выглядеть красным и быть теплым на ощупь.
- Костяные шпоры: ваше тело пытается восстановить любое повреждение суставов. В ответ на раздражение кости и окружающей ее структуры, побуждается создание новой кости в виде выступа, называемого костяной шпорой (остеофитом). Эти узловатые наросты могут сделать ваши руки и пальцы деформированными. С течением времени костяные шпоры затрудняют правильное использование пальцев.
Чтобы избежать осложнений, рекомендуется обратиться к ортопеду, хирургу или ревматологу, который определит стадию и назначит соответствующее лечение.
Для диагностирования артроза пальцев, обследуемый осматривается врачом, беспокоящие участки пальпируют. Для постановки более точного диагноза отправляют на рентгенограмму и исследование крови. На готовых изображениях четко прослеживается деформация костей. Если исследование крови отлично от нормы, выявлены несоответствия, то врач может допустить появление иных, более серьезных заболеваний. Артроз пальцев рук – фото:



Загрузка…

Клиническая картина артроза
На первых стадиях болезнь протекает практически бессимптомно. Но выделяют группу признаков, которые свидетельствуют о начале заболевания. Среди них следующие симптомы:
- отечность верхних или средних фаланг пальцев;
- покраснение кожных покровов над суставами;
- во время движений пальцы издают характерный хруст;
- после работы человек чувствует болезненные ощущения, но они проходят сами собой. Со временем боли становятся все более продолжительными.
На этой стадии болезни нарушается питание хряща, ткани теряют свою эластичность. Движения пальцев еще не нарушены, их функции сохранены.
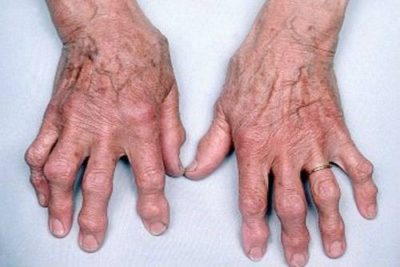 На втором этапе развивается следующая картина:
На втором этапе развивается следующая картина:
- боли в суставах носят постоянный характер и не прекращаются даже во время покоя;
- пораженные суставы отекают и постоянно находятся в этом состоянии;
- в зоне деформации атрофируются мышцы;
- пальцы теряют свои функции;
- в районе межфаланговых суставов появляются уплотнения.
На заключительной стадии артроза пальцы теряют двигательную активность. Суставы деформируются и теряют активность. Пациентов преследуют постоянные и интенсивные боли, которые можно купировать обезболивающими препаратами.
Внимание! Лечением патологии занимается ревматолог, ортопед или артролог.
Причины возникновения болезни
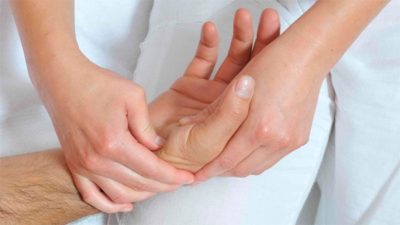 Артроз пальцев рук считают патологией пожилых людей, в то время как артроз крупных суставов (тазобедренного или плечевого) обычно встречаются среди населения среднего возраста.
Артроз пальцев рук считают патологией пожилых людей, в то время как артроз крупных суставов (тазобедренного или плечевого) обычно встречаются среди населения среднего возраста.
В последнии годы артроз на руках стал чаще беспокоить и сравнительно молодых людей.
К основным факторам, влияющим на развитие патологии, относятся:
- генетическая предрасположенность к артрозу;
- возрастные изменения в составе тканей, хрящей и суставов;
- большие и постоянные нагрузки на кисти и пальцы рук;
- климактерический период у женщин – в это время снижается выработка гормонов эстрогенов, что ведет к истощению хрящей;
- нарушения в работе эндокринной системы, включая сахарный диабет;
- подагра;
- травмы рук и пальцев;
- перенесенные инфекционные заболевания;
- постоянные переохлаждения, обветривание, вибрация и другие неблагоприятные условия окружающей среды.
Внимание! При генетической предрасположенности к болезни следует регулярно заниматься профилактикой, поскольку вероятность заболевания велика.
Стадии артроза
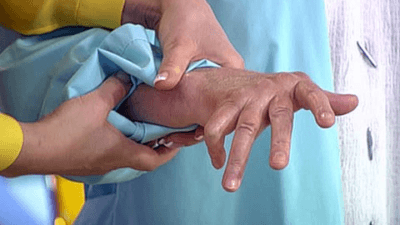 Выделяют три этапа развития болезни.
Выделяют три этапа развития болезни.
На первой стадии суставы остаются подвижными, симптомы совсем незначительны. Даже рентгеновский снимок еще не показывает изменений в суставах. При осмотре пальцев врач визуально определяет неровности и бугорки в межфаланговом пространстве.
На втором этапе начинается прогрессирование заболевания. Мышечная ткань атрофируется, а сустав деформируется. На рентгеновском снимке заметны костные разрастания, остеофиты и неровности. Суставная щель значительно суживается. Пальцы теряют ряд своих функций. На верхних фалангах появляются узелки Гебердена, а на средних – узелки Бушара.
Для третьей стадии характерны выраженные изменения суставов. Моторика нарушается, иногда даже происходит полное обездвиживание кисти. Суставные поверхности хрящей могут сращиваться.
Лечение заболевания
Врач ревматолог Осипов Михаил Борисович советует: «Как лечить артроз пальцев рук: после снятия болевых ощущений следует пройти физиотерапевтические процедуры, благодаря им улучшается кровообращение в пораженных суставах и восстанавливается их подвижность». К физиотерапии относятся процедуры электрофореза, магнитотерапии, лазеротерапии, парафиновые тепловые аппликации, лечение ультразвуком.
Терапия носит постоянный характер, поскольку артроз не проходит окончательно. Но можно добиться состояния устойчивой ремиссии. Лечение наиболее эффективно на ранних стадиях заболевания, в этот период оно состоит в том, чтобы улучшить питание суставных тканей и остановить процесс разрушения хрящей.
Классическая медикаментозная терапия состоит из нескольких этапов:
- Больным необходимо купировать болевые ощущения и снять воспаление. Для этого используют нестероидные противовоспалительные средства. Среди них: «Нимесулид», «Мелоксикам», «Целекоксиб». Длительность приема не должна превышать 21 день, поскольку препараты негативно влияют на пищеварительную систему. В качестве местных средств используют «Вольтарен» или «Диклофенак», но мази лишь уменьшают боль, а не лечат больные суставы.
Внимание! После того как сняты болевые ощущения можно использовать разогревающие мази: «Капсикам», «Апизартрон», благоприятно воздействует втирание камфорного спирта. Они ускоряют кровообращение в пораженной области.
- Если нестероидные средства не смогли снять болевые ощущения, то врачи прописывают глюкокортикостероиды. Это гормональные препараты, главная составляющая которых – метилпреднизолон, триамцинолон, бетаметазон. Их используют в качестве мазей или инъекций.
- Основную роль в лечении артроза пальцев кисти рук играет употребление хондопротекторов. Эти препараты улучшают питание тканей. Курс их использования продолжителен, составляет около полугода. Среди хондопротекторов применяют: «Хондроитин», «Структум», «Мукосат», «Алфлутоп». Препараты производят на основе сульфата хондроитина, гидрохлорида, гиалуроновой кислоты, сульфата глюкозамина.
Избавьтесь от боли в суставах. Есть способ – подробнее!
Профилактика заболевания
 К предупреждающим мероприятиям относятся следующие:
К предупреждающим мероприятиям относятся следующие:
- регулярные, но умеренные физические нагрузки – питание хрящей осуществляется во время движения;
- придерживаться правильного питания – диета включает в себя максимальное количество коллагенов и исключает алкоголь;
- регулярное употребление хондропротекторов;
- рекомендуется держать руки в тепле, во время холодов следует обязательно носить перчатки, поскольку артроз часто возникает в результате переохлаждения.
Диета при артрозе
Здоровое питание во время болезни улучшает общее самочувствие, нацелено на восстановление хрящевой ткани. Нельзя сидеть на жестких диетах, питание должно быть правильным и сбалансированным.
Помимо этого рекомендуется принимать минерально-витаминный комплекс. К основным принципам питания при артрозе пальцев рук относятся:
- соблюдение питьевого режима – выпивайте в день не менее двух литров чистой воды;
- уменьшите потребление соли;
- кушайте небольшими порциями, соблюдайте порционные принципы питания;
- необходимо отказаться от сладостей, любых быстрых углеводов, жареных и жирных продуктов;
- включите в рацион сложные углеводы – цельнозерновой хлеб, крупу, фрукты;
- употребляемые блюда должны быть отварными тушеными или приготовленными на пару;
- хорошо восстанавливают хрящевую ткань студни, желе, холодцы и другую продукцию, содержащую желатин;
- исключите фаст фуд, полуфабрикаты и прочие вредные продукты из рациона.
Поддержание диеты наряду с медикаментозным лечением улучшает состояние и способствует выздоровлению больного.
Полезное видео
Доктор Николай Карпинский доступным языком рассказывает о лечении артроза большого пальца руки:
Артроз – это заболевание, при котором разрушается хрящевая ткань. Обычно болезнь поражает суставы пальцев рук. При своевременном лечении можно добиться устойчивой ремиссии, но необходимо вовремя обращаться к врачу, регулярно пропивать курс витаминов. Если есть генетическая предрасположенность к артрозу, то следует несколько раз в год принимать хондопротекторы.
Поиск врача по теме статьи
Источник


