Современные подходы к лечению ревматоидного артрита
- 29 Июля, 2018
- Ревматология
- Юлия Лобач
Ревматоидный артрит – особое заболевание, за которым следят ревматологи всего мира уже не один десяток лет. Такое пристальное внимание обусловлено его высоким общественным и медицинским значением. Он распространён среди 0,5-2% населения в развитых промышленных странах. У страдающих этим недугом продолжительность жизни уменьшается на 3-7 лет. Огромный ущерб наносится социуму тем, что происходит преждевременная инвалидизация пациентов, наступающая в первые пять лет после начала болезни при отсутствии своевременного лечения. Что нового в лечении ревматоидного артрита придумано? Об этом далее.
Ревматоидный артрит – воспалительное заболевание хронического характера с неясной этиологией, поражающее периартикулярные ткани и периферические синовиальные суставы, характеризующееся аутоиммунными дефектами, приводящее к разрушению суставного хряща и кости.
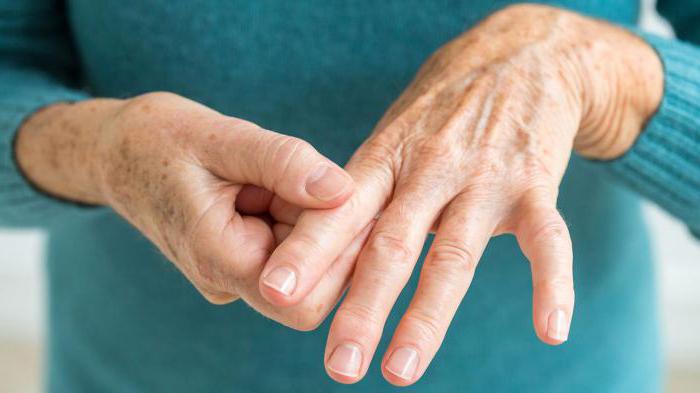
Происхождение болезни довольно сложно и до сих пор недостаточно изучено. Однако ключевые факторы хорошо известны, и на их основе определяются методы лечения ревматоидного воспаления, в которых в последнее время достигнуты серьёзные успехи.
Чтобы рассмотреть, что нового в лечении ревматоидного артрита открыто, необходимо знать, в чем заключается терапия.
Лечение ревматоидного артрита
Для того чтобы успешно лечить ревматоидный артрит, нужен комплексный подход. В том числе следует помогать больным решать социальные, психологические и бытовые вопросы. Порой немедикаментозные методы способствуют улучшению.
В определённых случаях пользу может принести ограничение нагрузок на воспалённые суставы. Для сохранения их неподвижности используются шины. Улучшить функции сустава и ослабить боль помогают различные ортопедические (и не только) приспособления, которые позволяют его зафиксировать и пресечь смещение поверхностей.
Большую роль играет также лечебная физкультура, сохраняющая силу мышц и объём движений суставов без увеличения воспалительных процессов. Повседневная и профессиональная жизнедеятельность пациентов должна быть перестроена таким образом, чтобы способствовать максимальному повышению качеству жизни и работоспособности без перегрузки суставов. Итак, что нового в лечении ревматоидного артрита?
Современные подходы к терапии
Современное лечение своей главной целью имеет неспецифическое подавление в организме воспалительных реакций и уменьшение иммунных изменений. Однако такие методики позволяют только улучшить общее состояние и продлить ремиссию, снизив при этом все деструктивные процессы в суставах. Полного же излечения не происходит. Современные методы лечения ревматоидного артрита заслуживают рассмотрения.
В настоящее время, когда медицинские технологии становятся всё более продвинутыми, стало известно, что хронический воспалительный процесс развивается в связи с активацией иммунокомпетентных клеток – Т-лимфоцитов и макрофагов. Как следствие, выделяются клеточные медиаторы, провоцирующие рост иммунных комплексов (ревматоидных факторов), в 80% случаев находящихся в крови при анализе. Их возникновению способствует увеличение соединительной ткани в синовиальной суставной оболочке, вызывающее воспаление. Современные методы лечения ревматоидного артрита включают:
- нестероидные противовоспалительные средства;
- синтетические базисные противовоспалительные препараты;
- антибактериальную терапию;
- глюкокортикоидные препараты.
В основе медикаментозного лечения лежат два направления:
- подавление слишком высокой активности иммунной системы;
- блокирование производства медиаторов, которые провоцируют воспаление.
Нестероидные противовоспалительные препараты
Лечение с помощью нестероидных противовоспалительных препаратов (НПВП) даёт хороший результат, так как болевая активность снижается на несколько часов, однако длительного эффекта нет. Препараты значительно облегчают больному жизнь, но вылечить артрит, используя НПВП, не представляется возможным, поскольку отмена их приёма снова возобновляет болезненные ощущения.
Сначала назначаются менее токсичные лекарства, быстро усваиваемые организмом и легко выводимые: «Мовалис», «Ибупрофен», «Наклофен», «Диклофенак». Более тяжёлые препараты – «Кеторолак» и «Индометацин» – назначаются в последнюю очередь, так как, помимо более высокой токсичности и длительного выведения, могут оказать побочное влияние на почки и печень.
Подбирая НПВП, нужно учитывать, что отсутствие эффекта в первые 3-5 дней сигнализирует о необходимости замены препарата другим. Новейшие методы лечения ревматоидного артрита интересуют многих.
Лечение с помощью базисных противовоспалительных средств
Применение базисных противовоспалительных препаратов – важная составляющая лечения артрита всех пациентов, у которых не обнаружены противопоказания к таким средствам. Оптимально назначать подобную терапию вначале, так как эффект в этот период будет наиболее выраженным.
Препараты данной категории способствуют продолжению ремиссии, быстро улучшают лабораторные показатели, снижают клинические проявления болезни и сдерживают разрушение суставов. Наличие большого числа побочных эффектов обусловливает то, что лечение такими средствами должно осуществляться под строгим контролем. Эффект появляется в течение нескольких недель, а результат может быть непродолжительным. Улучшение покажут лабораторные анализы: уровень лейкоцитов, белка в крови и СОЭ снижается.
Выделяются две группы препаратов базисной терапии:
- Наиболее эффективные — «Метотрексат», «Лефлуномид», «Циклофосфамид».
- Менее эффективные и более токсичные.
Какие самые современные препараты для лечения ревматоидного артрита?
Исследования показывают, что высокоэффективным является «Циклоспорин», если принимать его большими дозами, хотя он негативно влияет на желудок и почки. Снижение дозировки делает процесс лечения долгим, но нагрузки на организм при этом незначительны. Использование «Циклоспорина» вместе с «Метотрексатом» имеет больший успех, чем их раздельный приём. Артрит можно излечить, используя базисную терапию в течение двух-трёх лет и более.
Гормональное лечение
Гормональная терапия играет важную роль в лечении артрита, поскольку способна влиять на множество метаболических процессов в организме. Для того чтобы снять воспаление, повсеместно используются гормоны коры надпочечников.
К таким препаратам относятся «Преднизолон» и «Преднизон». Их вводят внутривенно или же в сам сустав. Гормонотерапия применяется при тяжёлых формах ревматоидного артрита.
Выбирать препарат, способ введения и дозировку нужно с учётом индивидуальных характеристик. Стоит помнить, что даже самые новые гормональные средства – это стероиды, подвергающие организм человека значительным изменениям, которые в большинстве случаев имеют необратимый характер. Современные методы в лечении ревматоидного артрита предполагают применение биологических средств.
Биологические агенты
Использование биологических препаратов в отличие от базисных даёт более быстрый эффект, наступающий в течение нескольких недель. Средства, входящие в эту категорию, применяют вместе с нестероидными противовоспалительными и гормонотерапией.
Связыванию фактора роста некроза способствует «Этанерцепт». Препарат «Анакинра» является менее действенным и назначается в редких случаях, если блокаторы не дают положительного результата. «Абатацепт» применяется при тяжёлом протекании ревматоидного артрита: он блокирует функционирование иммунной системы и не даёт Т-клеткам активизироваться в организме. Новые методы лечения ревматоидного артрита в России применяются все чаще.
На сегодняшний день используются следующие биологические агенты: «Кинерет», «Оренция», «Энбрел», «Ритуксан», «Хумира», «Ремикейд». Единственным недостатком этих медицинских препаратов можно назвать их высокую стоимость. Чтобы получить новую терапию артрита в России, можно воспользоваться государственной системой квот.
Биологические препараты следует принимать осторожно, вводить лекарства нужно только под контролем специалистов в условиях стационара. Ввод медикаментов может продолжаться несколько часов. Такие лекарства назначаются больным с угнетённой иммунной системой после предварительного комплексного обследования на туберкулёз, онкологию и венерические болезни. Подобные меры необходимы по той причине, что препараты данной группы серьёзно влияют на иммунитет и ослабляют его.
Своевременная и грамотная терапия ревматоидного артрита помогает достичь высокого результата в минимальные сроки. Во время обострения заболевания нужно увеличить дозировку и пройти госпитализацию в стационарных условиях. Прервать воспалительные процессы и боль можно с помощью гормональных лекарств.
Мы рассмотрели, что есть на сегодняшний день нового в лечении ревматоидного артрита. Надеемся, эта информация будет полезной.
Источник
Лекция 1. Проф. В.И. Мазуров
Современные подходы к выбору тактики
печения ревматоидного артрита.
Рабочая классификация ревматических
болезней
I Ревматизм
II Диффузные болезни соединительной
ткани
II Системные воспалительные васкулиты
IV Ревматоидный артрит
V Ювенильный артрит
VI Болезнь Бехтерева и др.
VII Артриты связанные с инфекцией
VIII Микрокристаллические артриты
IX Паранеопластические артропатии
X Артриты при лекарственной болезни
XI Артриты при метаболических нарушениях
XII Артриты при заболеваниях системы
крови
XIII Артрит при саркоидозе
XIV Артриты с неясным патогенезом
Современные подходы к терапии ревматоидного
артрита
Ревматоидный артрит (РА) — хроническое
заболевание, для которого характерно
неспецифическое воспаление периферических
суставов (обычно с симетричным их
поражением); может приводить к
прогрессирующему разрушению как
суставных, так и внесуставных структур;
возможны также системные проявления.
1. Широкое распространение ревматоидного
артрита РА, в С. Петербурге 56 тысяч
больных РА
2. Хотя имеются общие признаки с ювенильным
артритом, их следует различать
3. Болеют преимущественно женщины 3:1
4:1.
РА — это хроническое аутоимунное системное
заболевание, характеризующееся
преимущественно поражением периферических
суставов ведущее к развитию деструкции
и нарушению функции
Поражаются преимущественно суставы
кистей (проксимальных межфаланговых,
II и III пястно-фаланговых и запястных) и
стоп (плюснефаланговых). Реже крупных
суставов. Боли при движении, веретенообразная
припухлость, симметричность полиартрита,
утренняяя скованность более 30 минут.
После повторных обострений деформации
пальцев — «пуговичная петля», «шея
лебедя»; ульнарная девиация костей
«плавники моржа», атрофия мышц
кистей. Внесуставные проявления —
подкожные ревматоидные узелки, чаще в
области локтевых суставов, реже в
суставах пальцев; полинейропатия;
дигитальный артериит как проявление
системного васкулита; миокардит;
редко эндокардит; диффузный фиброзирующий
аьвеолит; узелковые поражения легких;
адгезивные полисерозиты; поражения
почек — гломерулонефриты, амилоидоз,
лекарственные нефпопатии.
Диагностика: Гипохромная анемия,
повышение СОЭ, сдвиги биохимических
показателей воспаления, ревматоидный
фактор — реакция Ваалера-Розе титр
1:32, по латекс тесту 1:20 (по зарубежным
данным 1:160).
Синовиальная жидкость — мутность, низкая
вязкость, рыхлый муциновый сгусток,
лейкоцитоз, снижение уровня комплемента,
наличие рагоцитов, ревматоидного
фактора.
R—исследование — околосуставной
эпифизарный остеопороз, сужение суставной
щели, краевые узуры (эрозивный артрит),
кистовидные просветления в области
эпифизов, в поздней стадии заболевания
— подвывихи, сгибательные контрактуры,
костные анкилозы.
Биопсия подкожных узелков — ревматоидные
гранулемы, при биопсии синовиальной
оболочки — гипертрофия ворсин, пролиферация
и «палисадообразное» располложение
кроющих клеток вокруг отложений фибрина,
лимфоидная инфильтрация с формированием
ревматоидных узелков.
Синдром Фелти, вариант суставно-висцерального
РА, обычно появляется у больных в
возрасте 40-60 лет. Острое начало: лихорадка,
похуда-
ние, пеллагроподобная пигментация кожи.
Поражение суставов типичное
для РА. Нередки ревматоидные васкулиты.
Отмечается спленомегалия, возможна
гепатомегалия. В 50% увеличены лимфатические
узлы.
Анализ крови — лейкопения, тромбоцитопения,
анемия (гиперспленизм). Ревматоидный
фактор в высоких титрах, нередко
обнаруживается антинуклеарный фактор,
антитела к ДНК, LE-клетки.
Ревматические заболевания
* Иммуноваскулиты (ревматоидный артрит)
диффузные заболевания соединительной
ткани
* Обменно-дистрофические артриты
(деформирующий остеоартрит
* Инфекционные артриты
Существуют 3 основных составляющих
лечения ревматоидного артрита.
* Базисная
* Актуальная
* Дополнительная
I. Базисная терапия — патогенетически
обусловленная терапия влияющая на
основу имунно-воспалительного процесса
предшеественников формирующих
имунно-воспалительный процесс и
действующих на другие клетки
— Т-хелперы, на плазматические клетки и
В-лимфоциты, на системные моноциты
и макрофаги и влияют на систему
комплемента. Эта терапия связана со
снижением активности имунного комплекса
клеток на уровне активации системы
комплемента и уровне фагоцитов и
подавление основного звена специфической
и неспецифической имунной системы.
Эта терапия зависит от течения РА.
— быстро прогрессирующая форма
— медленно прогрессирующая форма
При медленно прогрессирующей форме,
базисная терапия проводится препаратами
аминохинолинового ряда
— делагил 0,25
— плаквинил 0,2
Если нет активности проявления РА — эту
терапию проводят с назначения 2-х
таблеток в день во время приема пищи
илли делагил или плаквенил в течение
4-х недель. В последующем переходят по
1 таблетке на месяцы, а при ее эффективности
и на годы. Отмена препарата недопустима.
Если речь идет о высокой степени
активности РА, если в течение 4-х месяцев
нет эффекта от препаратов аминохинолинового
ряда, то переходят на лечение
сульфаниламидами
— сульфапиридазин 0,5
— сульфасалазин 0,5
Назначать лучше сульфасалазин и особенно
он показан, если есть локальная
воспалительная инфекция или инфекция
со стороны ЖКТ или урогениталльного
тракта.
В первые месяцы 2 г в сутки 1таблетка 4
раза в день или 2 таблетки 2 раза в
день.
Как аминохинолины так и сульфаниламиды
действуют на уровне подавления
Т-хелперов в большей степени на клетки
проявляющие активность на уровне
гуморального иммунитета. Они угнетают
активность фагоцитоза и обладают
способностью к снижению выхода из клеток
гидралаз. Эти ферменты вызывают
дезорганизацию и гибель окружающих
клеток. Эти препараты влияют на
провоспалительные цитокины. Имеются 3
цитокина снижающие свое действие при
лечении этими препаратами — это
интерлейкины 4, 10 и 13, все остальные
интерлейкины провоспалительного
действия, и наиболее активны интерлейкин
1 и опухолевый. Терапия 2-3 месяца. Оценка
ее не
столько эффективности сколько
переносимости и снижения локального
воспалительного процесса но не
подавление.
Если речь идет о прогрессировании
воспалительного процесса. т.е. высокая
частота обострений РА и с каждым новым
обострением вовлекются другие суставы,
если нет возможности управлять
патологическим процессом аминохинолинами
и сульфаниламидами, то назначают
препараты следующего уровня.
D-пенициламин или купренил 0,25, назначается
если нет поражения печени и почек по 1
таблетке 2 раза в день т.е. 500 мг первые
4 неде-
ли и при хорошей переносимости дозу
увеличивают до 750 мг/сутки до
получения эффекта и поддерживающая
терапия 250 мг/сутки длительно месяцы
и годы. Особенно подчеркивается — в
ревматологии при лечении аутоимунных
заболеваний, терапия длительная.
В случаях быстро прогрессирующего РА
или при медленном прогрессировании,
но при наличии узур на R-граммах
целесообразно назначать цитостатики.
Это препараты относятся к антиметаболитам
подавляющим ДНК и РНК и подавляют синтез
фолиевой кислоты.
— метатрексат 7,5 мг в неделю интервал
между приемами 12 часов. Схема назначения
следующая:
1. Понедельник вечером после ужина 2,5
мг.
2. Вторнник по 2,5 мг с интервалом 12 часов
и до следующего понедельника, не
чаще.
Почему доза 7,5 мг/неделю? Эта проблема
однозначно не решена. В Америке назначают
15 мг/нед. Но у нас другая популяция, много
больных с заболеваниями печени и почек.
Метотрексат не дает дозозависимого
эффекта. Но метатрексат при дозе 10
мг/нед. дает дозозависимый эффект. Но
эта доза требует анализа крови каждые
3 недели. Это цитостатик и он подавляет
костно-мозговое кроветворение, особенно
если изначально был снижен уровень
лейкоцитов или при нормальном содержании
лейкрцитов снижен уровень гранулоцитов.
Если есть сомнения, то необходима
стернальная пункция, так как развиваются
тяжелые агранулоцитозы. При получении
эффекта от метатрексата поддерживающая
доза 5 мг в неделю, месяцы и годы.
Следующие препарататы:
Хлоралбутил (лейкеран) 2 мг. Его назначают
в дозе 6-8 мг в день т. е. 3-4 таблетки, но
обязательный контроль периферической
крови и мочи, так как велика опасность
нарушения костно-мозгового кроветворения
и развития нефритов. Поддерживающая
доза при наличии эффекта 4-2 мг в день.
Циклофосфан, препарат вводится
внутримышечно в неактивном состоянии,
активация происходит в митохондриях
печеночных клеток и в активном
состоянии поступает в кровь и оказывает
системное воздействие. При введении
внутримышечно, в полости и перорально
не вызывает побочных эффектов.
Лимфопролиферативные цитостатики
вызывают тяжелые локальные некрозы, а
циклофосфан можно вводить как угодно.
Доза 200 мг 2-3 раза в неделю.
— назначают при костно-висцеральной
форме РА, быстро прогрессирующем
— при РА и формирующемся гломерулонефрите
Пероральная форма эндоксан или
циклофосфамид 150-200 мг лечебная доза и
50 мг в день поддерживающая доза, препарат
хорошо переносится и хорошо дозируется.
Побочные эффекты — угнетение кроветворение,
поражение паренхиматозных органов,
поражение ЖКТ в виде диареи, вздутия,
болевого синдрома.
Циклофосфан назначается при высокой
степени активности РА в сочетании с
васкулитами распространенными или
нераспространенными. Проводится
пульс терапия трехдневными циклами:
1-й день 1000-1200 мг циклофосфана в/венно
капельно + 1 г преднизолона.
2-й день только 1 г преднизолона в/венно.
3-й день только 1 г преднизолона в/венно.
Эта мощная терапия направлена на
подавление воспалительного процесса,
но она эффективна при высокой степени
активности воспалительного процесса.
Следующий препарат из базисной терапии:
— Иммуран (азатиоприн) таблетка 50 мг, 150
мг в сутки до получения клинического
эффекта и затем поддерживающая доза 50
мг в сутки месяцы и годы.
— Циклоспорин А — он избирательно подавляет
Т-хелперы, назначается при трансплантации
органов. Назначается при РА 3 мг/кг веса
тела в день не менее полгода. Но этот
препарат оказывает мощное нефротоксическое
действие и если есть проявления со
стороны почек его не назначать.
Базисная терапия препаратами золота,
их назначают если нет патологии
печени и почек, нет выраженных изменений
со стороны кроветворения и кокда
речь идет о медленно прогрессирующей
форме РА.
— Кризанол отечественный препарат —
масляный раствор, ампулы 5% 1-2 мл, содержит
в 21 мл 17 мг золота и в 43 мл 62 мг золота.
Терапия начинается с введения 8,5 мг
чистого золота в первую неделю 1 раз в
неделю, при хорошей переносимости в
следующую неделю вновь 17 мг золота
и так в течение 3-4 месяцев по 17 мг
еженедельно, а при хорошей переносимости
34 мг в неделю общее количество 2-3 г
чистого золота.
— Санокризин, миокризин содержат по по
10 и 25 мг золота. Препапаты золота в
виде кризанола и саноризина дают побочные
эффекты, аллергические реакции,
действуют на паренхиматозные органы.
— Тауредон — у него меньше побочных
эффектов. Форма выпуска 0,5 мл в ампуле
с содержанием золота 10 мг, 20 мг и 50 мг.
Вызывает торможение антиген-индуцированной
стимуляции лимфоцитов, угнетение
моноцитарного и гранулоцитарного
фагоцитоза, стабилизацию лизосомальных
мембран, укрепление коллагеновых волокон
с занятием имунологически активных
участков, способных спровоцировать
аутоимунный процесс. назначают 1-я
неделя 10 мг золота, 2-я 20 мг, 3-я 50 мг и
далее по 50 мг в течение 5 месяцев в
последующем 50 мг 1 раз в месяц суммарная
доза золота 3 г на курс.
Ни один из базисных препаратов не лишен
побочных эффектов и достаточно
значительных.
За рубежом базисная терапия не всегда
применяется , так как ухудшается
качество жизни, но длительность жизни
не укорачивается. У нас считается, что
без базисной терапии активность РА не
тормозится.
II. Актуальная терапия.
Эта терапия направлена на противовоспалительное
действие и на уменьшение боли. Для
больного базисная терапия не ощутима,
ее эффект проявляется не ранее 6 месяцев
и не подавляет боль. Актуальная терапия
оказывает эффект сразу в первые дни.
1. Нестероидные противовоспалительные
средства (НПВС).
* Монокомпоонентные препараты
— диклофенак натрия таблетки 25-50 мг,
ретард-таблетки 50-100 мг, раствор 0,5% — 3
мл, свечи 50-100 мг обладает мощным
противовоспалительным действием,
он же вольтарен.
— подавляет воспалительный процесс
— подавляет болевой синдром хороший
препарат при в/мышечном введении.
Побочные действия
— изменения со стороны ЖКТ, тошнота,
боль, анорексия, запоры и диарея.
Он относится к ингибиторам циклогеназ
и при подавлении ЦОГ-1 ко-
торая необходима для работы обкладочных
клеток развиваются эрозивные
гастриты и язвенная болезнь.
— риводин 25-50 мг и ретардная форма 100 мг
— синонимы диклаф-15, дикломас, алкофен,
вольтарен и др.
— индометацин (метиндол) 25 мг — масса
побочных эффектов
— ибупрофен 200-400-600-800 мг действует на
печень 0,6 2 раза в день
— напроксен 125-250-500-750 мг 1-2 г в сутки
— пироксикам 10-20 мг эффект развивается
через 30-40 минут.
Все перечисленные препараты обладают
побочными эффектами.
ЦОГ-2 формируется только при воспалительном
процессе и ее надо подавлять, но нужно
помнить что ЦОГ-2 находится в ЦНС.
— Мовалис 7,5 мг таблетки — применять 15 мг
3 недели и затем 7,5 мг, т. е. по 1 таблетке.
III. Дополнительная терапия.
— Глюкокортикоиды в первое время их не
назначают, если в дебюте заболевания
назначить метилпреднизолон, то он даст
хороший эффект, но через 3-4 месяца
развиваются побочные эффекты «синдром
рикошета» и при увеличении дозы эффект
отсутствует и развивается рецидив РА.
Показания для назначения кортикостероидов:
* Высокая степень активности воспалительного
процесса
* Отсутствие эффекта от предшествующей
терапии
30-40 мг преднизолона в сутки до получения
эффекта и постепенно снижая дозу до
полной отмены через 1,5-2 месяца.
— Системная энзимотерапия — это ферментные
препараты растительного и животного
происхождения.
— вобензим таблетки состав: панкреатин
100 мг трипсин 24 мг химотрипсин 1 мг
бромелаин 45 мг папаин 60 мг рутозид
50 мг
— флогензим состав: трипсин 48 мг
бромелаин 90 мг рутозид 100 мг
Оказывают противовоспалительное,
местное противоотечное и вторичное
болеутоляющее действие, улучшает
реологические своства крови и
микроциркуляцию. Вобензим 7 драже 3 раза
в день за 40-50 минут до еды и обильно
запивать водой. молекулы крупные и
всасывамость до 20%, поддерживающая
доза 5 драже 3 раза в день. Эта терапия
подключается к уже проводимой терапии
и позволяет снизить дозы НПВС, а иногда
полностью отменить базисную терапию.
Но она должна быть непрерывной. 30%
резистентны к этой терапии, но 73%
чувствительны.
При выраженном синовите назначают
кеналог в крупные суставы 100 мг, в мелкие
0,25 мг. Но можно вводить и периартикулярно.
Гидрокортизон лучше не вводить —
развивается атрофия синовиальной
оболочки.
Дипроспан в/мышечно целесообразно
повторное введение через неделю.
— Экстракорпоральный плазмоферез 3-5
сеансов 2 сеанса в неделю с замещением
до 1,5 л плазмы с заменой кристаллоидными
растворами, повышается чувствительность
к базисной терапии и действию НПВС.
Имунные препараты при РА не показаны.
Есть самые современные препараты
моноклоновые соединения к противоопухолевым
клеткам — 3-х кратное введение препарата
дает блестящий эффект на 2-3 месяца и
затем вновь надо вводить эти препараты.
Препараты очень дорогие.
— Физиотерапевтические методы ультразвук
с гидрокортизоном, диадинамик.
— Санаторно-курортное лечение не
увлекаться на фоне санаторного лечения
тяжелейшие обострения.
Центр «Дюны», 25 больница.
Источник


