Артрит коленного сустава специалист
Диагностика артрита коленного сустава – необходимая мера при обнаружении болей в области коленей. Более 30%, а по некоторым данным – 50% пациентов, страдающих от хронических болей в коленях, болеют именно артритом.
Артрит – воспалительный, деструктивный процесс, который охватывает область коленного сустава и прилежащих областей. В зависимости от вида артрита может быть обнаружена инфекция в суставной жидкости, воспаление лимфоузлов, поражение мягких связок или сухожилий. При запущенных стадиях необратимым деформациям поддаются хрящи и костные элементы, развивается хондроматоз. Чтобы предотвратить появление необратимых элементов, необходимо сразу после обнаружения проводить лечение артрита коленного сустава.
Методы диагностики болезни
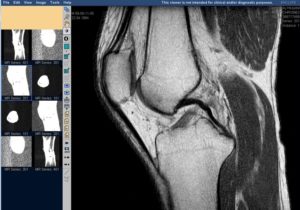
Денситометрия коленных суставов
Для обнаружения заболевания в первую очередь используется устный анамнез. Пациент посещает терапевта, хирурга или ортопеда и сообщает о следующих проблемах:
- появлении высыпаний в области колен;
- ускорении утомляемости ног;
- хронических болях в области надколенника;
- хрустящих звуках при сгибании ног, после которых колени начинают болеть;
- онемении нижних конечностей;
- дисфункции двигательного аппарата вплоть до полного обездвиживания (сустав не дает ноге согнуться).
В зависимости от вида болезни у пациента могут проявляться различные симптомы. При ранних стадиях ощутимы лишь небольшая боль, затруднения при движении в конце загруженного рабочего дня. А при остро протекающем артрите могут развиться даже вторичные заболевания глаз, легких, внутренних органов, в крайнем случае – появиться сепсис и остеомиелит.
Во время диагностики специалист должен отличить артрозоартрит от схожих заболеваний:
- синовиомы;
- саркомы;
- остеодистрофии.
Правильное дифференцирование – залог своевременного и правильного лечения. Если диагноз был поставлен неправильно, пациенту грозят осложнения вплоть до летального исхода.
Для дифференциации заболевания используются различные методики сбора анализов:
- современный биохимический анализ крови;
- пункция суставной жидкости;
- рентгенография (наиболее популярный метод);
- томография;
- биопсия хряща;
- ультразвуковое исследование;
- магнитно-резонансные процедуры.
Для постановки точного диагноза обычно нужно провести комплексное обследование с разными видами диагностик: делать рентген, анализ крови, УЗИ при ревматизме, магнитное исследование.
Проверка через анализ крови
Биохимический анализ крови для выявления структурных изменений организма
Общий и биохимический анализ крови – простой способ обнаружить структурные изменения организма, которые свидетельствуют о наличии артрита. В ходе общего анализа крови могут быть обнаружены следующие отклонения:
- повышенный уровень скорости оседания эритроцитов;
- увеличения содержания лейкоцитов на литр крови;
- повышение тромбоцитов (признак тромбоцитоза).
Биохимический анализ позволяет выявить наличие серомукоидов, С-реактивного белка. Эти вещества не образуются в крови, если организм не страдает от воспалительных процессов.
При развитии артрита иммунная система пытается выработать защитный ген. Обычно это LA-27, антиген, появляющийся исключительно при деструктивных процессах в ткани или суставной жидкости. Его наличие можно обнаружить также посредством анализа крови.
Биопсия тканей
Анализ на биопсию ткани
Для исследования берется синовиальная ткань и хрящевая ткань. Микрофлора жидкости изучается на наличие антигенов и структурных изменений, чтобы определить, есть ли заболевание и какая у него стадия.
При лабораторном исследовании синовиальной оболочки можно обнаружить, что в ее составе резко увеличился процент плазматических клеток. Другой признак развития артрита – наличие инфекционного возбудителя в суставной жидкости. Однако при асептическом течении артрита и артроза коленного сустава симптомы и лечение отличаются: суставная жидкость может оставаться стерильной, при том, что разрушение продолжит развиваться. Тогда назначают восстановительное средство для костей, после которых разница между больным и здоровым хрящом уменьшается.
Хрящевые ткани осматривают на наличие разрушений. При острой стадии артрита костные клетки полуразрушенные, требуется срочное лечение артрозоартрита коленного сустава.
Методика рентгенографии
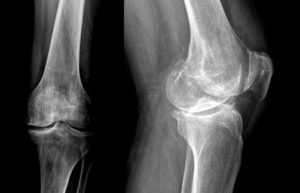
Рентген коленного сустава
Рентген позволяет обнаружить отмершие участки ткани. Обычно для выделения мертвых клеток используется маркер, который вводится в коленную область.
Места скопления светящихся клеток (место застоя крови) или их полного отсутствия – и есть районы поражения. Разрушительный процесс обычно приводит к закупориванию части сети кровообращения, из-за чего один участок остается вообще без питания, а в другом происходит перенасыщение.
Рентген – самый быстрый способ диагностики. Результат рентгенографии можно получить сразу же в отделении, где она проводилась.
Если в медцентре присутствует компетентный врач, то он проведет расшифровку в течение получаса.
Методики терапии
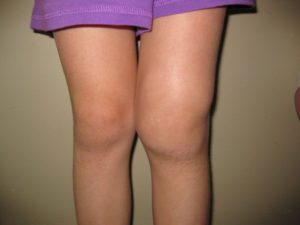
Артрит коленного сустава
Лечить артрит коленного сустава нужно исходя из вида заболевания. Основные разновидности артрита:
- инфекционный;
- воспалительный;
- острый (хронический);
- начальный;
- первичный и вторичный.
В основном артрит – первичное заболевание, то есть самостоятельная болезнь, а не последствие другого патологического процесса. Но если врач постановил, что заболевание – вторичное (как ревматоидный артрит), нужно избавиться от первопричины болезни. Это может быть травма, инфекция, недостаток кальция в организме и т.д. Методы терапии при вторичном артрите подбираются индивидуально.
Инфекционный и воспалительный артрит лечат НПВП – нестероидными противовоспалительными препаратами. Если причина инфекции – бактерии, то назначают антибиотики. Острый артрит можно вылечить, только прибегнув к операционному вмешательству.
После прохождения первичного лечения пациента направляются на ЛФК; проводится физиотерапия. Схема процедур назначается индивидуально.
Терапия НПВП
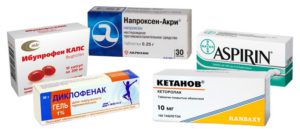
НПВП для лечения коленного артрита
НПВП назначаются, если в суставной жидкости найдены признаки септического артрита. Основанием для назначения данных лекарств является серозный или гнойный выпот. Длительное применение лекарств позволяет купировать воспаление и остановить процесс разрушения тканей. Одновременно с этим проводятся другие терапевтические методики – растяжение ног, если произошла сильна деформация, электропроцедуры, ЛФК. Острый артрит коленного сустава требует лечения в условиях стационара, где продолжат курс НПВП и вспомогательных препаратов.
Длительный прием противовоспалительных препаратов истощает организм. Поэтому принимать лекарство нужно только по рецепту, в четком соответствии с инструкцией внутри упаковки. Перед началом курса нужно проконсультироваться со специалистом.
Часто для восстановления функций двигательного аппарата назначают БАДы и витаминные комплексы, мази и гели наружного применения для местного нанесения. Это препараты, которые обязательно идут в комплексе с НПВП.
Сами противовоспалительные медикаменты продаются в форме таблеток, порошка или раствор для инъекций. Для артрита коленного сустава чаще всего назначают лечение именно медикаментозное.
Хирургическое вмешательство
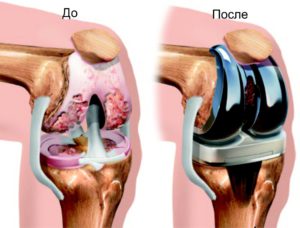
Эндопротезирование коленного сустава
При серьезных деформациях костных тканей единственной методикой, которая позволяет восстановить прежний вид ног, является операция. Такая стадия болезни называется деформирующим артритом коленного сустава, и лечение при этом состоит из комплекса процедур: операции, использования мазей и восстановительных упражнений.
В тяжелых случаях хрящевую ткань трансплантируют или используют имплантат, поскольку собственный хрящ уже не разрушен. Такие операции дорогие, имеют ряд противопоказаний: сердечная недостаточность, проблемы нервной системы, неостановленный воспалительный процесс колена. Если операцию нельзя провести из-за противопоказаний, лечиться придется до конца жизни – сдерживать распространение болезни, не имея возможности полностью ее устранить.
При разбухании костных тканей, особенно сустава, применяется методика промывки сустава. После операции пациент еще некоторое время остается иммобилизован. Во время процедуры обязателен наркоз, поскольку она очень болезненна для человека.
При образовании спаек проводят иссечении по методике Вольффа. Если разрушена синовиальная перепонка, то проводят ее реплантацию.
Полный список операционных методик включает более 10 пунктов. Достаточно лишь одного вида, чтобы исправить положение суставов, в редких случаях проводят 2-3 операции.
Если деформированы только хрящи и соединительные ткани, операции можно избежать, наложив растягивающую накладку, гипс или другой исправляющий суппорт. Деформировать хрящ обратно позволит Ермолаевский аппарат.
Методики ЛФК
Лечебные мази и гели
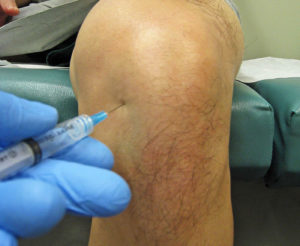
Инъекции в колено для уменьшения боли
Для терапии ранних стадий артрита используются мази и гели, изредка – растворы для инъекций. Медикаменты могут быть и в виде таблеток для применения внутрь, но такие составы хуже усваиваются организмом.
Основные гели против артрита:
- «Гисталгон»;
- «Финалгон».
Обычно составы мягкими движениями втираются в коленную область в конце дня. Кожа должна быть чистой и сухой.
Для внутримышечных инъекций используются кортикостероиды разных видов: «Кеналог», «Дипроспан», «Апротинин». Состав проникает в коленный сустав. Нельзя проводить процедуру инъекций дома без должного врачебного образования. Инъекции в колено проводятся в условиях поликлиники или платного медицинского центра.
В качестве мази можно использовать «Никофлекс» или «Меновазин». Составы, проникающие внутрь сустава, наносимые на эпидермис, помогают остановить воспаление и разрушение костных тканей. Но чтобы побороть болевые ощущения, от которых пульсирует коленка, необходимы дополнительные обезболивающие . Подойдут «Аспирин», «Нурофен». Но нельзя заглушать боль и терпеть ее, не обращаясь к врачу. Медикаментозный препарат против боли можно начать принимать только после того, как хирург пропишет мази и другие терапевтические меры для избавления от болезни. Обращаться следует после появления первых признаков болей.
Если домашние рецепты не противоречат показаниям врача, можно использовать и их при лечении вне больницы. Народные накладки из парафина, листа лопуха помогут избавиться от болей и остановят воспалительный процесс.
При лечении артроза и артрита коленного сустава народными средствами нужно постоянно проверять пациента на аллергию.
Лечебная физкультура и физиотерапия

ЛФК для восстановления мышц
Современная медицина позволяет не только остановить воспалительный процесс, но и полностью вернуть функции опорного аппарата. Для улучшения состояния связок и сустава после операции, приема медикаментов или другой терапии назначают ЛФК.
ЛФК состоит из стандартных процедур для укрепления суставов и связок:
- хождения на пятках и носках;
- круговых движений коленок;
- аэробной нагрузки;
- упражнений на растяжку и разогрев.
ЛФК не поможет, если до начала курса упражнений не восстановить мышцы и суставы на физиологическом уровне. Для реабилитации подходят физиолечение: электрофорез, массаж, грязевые ванны и другие методики.
Изредка для физиопроцедур используется даже пиявка (для гирудотерапии). Для домашней терапии можно использовать аппарат «Витафон».
Профилактика заболевания

Массаж для лечения артрита коленного сустава
Артрит возникает у людей с активным образом жизни, которые постоянно нагружают свои суставы. Чтобы предотвратить развитие заболевания, нужно снизить нагрузку на коленную область, заняться укрепляющими упражнениями. Своевременная профилактика позволит полностью забыть о болях в области коленной чашечки.
Полноценный профилактический комплекс должен включать:
- диету, направленную на балансировку веса;
- упражнения для укрепления связок и суставов;
- витаминный комплекс с кальцием, витаминами Е и С;
- БАД с коллагеном и хондропротекторами, глюкозаминами;
- своевременную разгрузку ног после тяжелого дня;
- профилактический массаж.
Если ни намека на артрит и другие поражения коленного сустава еще нет, можно попробовать методику хождения на коленях, которую рекомендует доктор Бубновский. Она подойдет тем, кто готов ежедневно проходить несколько шагов на коленях (максимум – 400), еще не страдает от болей этой области. Нельзя сразу выполнять много шагов ежедневно; запрещено начинать упражнения при травмах и болезнях сустава. Перед началом этой восточной методики лучше проконсультироваться со специалистом.
Навсегда избавиться от артрита и артроза можно только при своевременном обращении к врачу. Если оттягивать консультацию, может развиться хроническая хромота или полная дисфункция нижних конечностей. А при быстрой диагностики и ранней терапии для излечения достаточно будет простой мази.
Источник

Боль в коленном суставе может носить «естественный» (его еще называют функциональным) характер, и, что гораздо чаще встречается, может быть проявлением какой-то болезни. Так называемая функциональная боль по происхождению сродни той, которая возникает мышцах после перегрузки их физической работой на даче или в тренажерном зале, достаточно быстро проходит. Однако если имеются признаки воспаления, или артрита, коленного сустава – это сигнал для срочной консультации у врача.
Что такое артрит коленного сустава?
Коленный сустав состоит из костей, внутрисуставных структур (например, мениски, суставной хрящ), связочного аппарата, удерживающего эту конструкцию в определенном положении, и внутренней выстилки сустава (синовиальная оболочка). Внутри сустава в норме существует небольшое количество жидкости, которая играет роль смазки и «питательного раствора».
Классические признаки воспаления — это тупые, распирающие боли, увеличение сустава в объеме и сглаживание его контуров (отек), покраснение кожи над поверхностью сустава (необязательный признак), повышение температуры в области колена, невозможность полноценной опоры на ногу или усиление боли при попытке согнуть или разогнуть ногу в колене.
Что вызывает артрит?

Специалистам по лечению заболеваний опорно-двигательного аппарата приходится сталкиваться с такими причинами артрита:
— «воспалительное», или аутоиммунное, ревматологическое заболевание (ревматоидный артрит, спондилоартрит, псориатический артрит, подагра, системная красная волчанка и некоторые другие). В этих случаях воспаление внутри сустава обусловлено «поломкой» в иммунной системе, при которой собственные клетки-защитники организма начинают атаковать собственные же клетки суставной внутренней выстилки.
— остеоартроз в случае его обострения. Остеоартроз – заболевание опорно-двигательного аппарата, которое не очень удачно называют «дегенеративным». Возникает оно у людей физического труда, у тех, кто часто и много ходит пешком, особенно по лестницам, а также у спортсменов (часто независимо от вида спорта – тяжеловесы-штангисты болеют так же часто, как и легкоатлеты-бегуны). «Жертвами» остеоартроза становятся с равной частотой мужчины и женщины. Еще развитию этого заболевания способствуют не скорректированное вовремя плоскостопие, ношение неудобной обуви, в том числе на высоких каблуках, словом – любая неадекватная нагрузка на ноги в целом и на коленный сустав в частности. «Естественная» нагрузка – вес тела человека, превышающая норму, сама по себе является довольно серьезным фактором риска развития остеоартроза, первым признаком которого может являться воспаление коленного сустава.
— посттравматические явления
(если была тупая травма сустава, растяжение или разрыв связок или внутрисуставных структур, что часто бывает, к примеру, при падении с горных лыж).
-особняком стоит киста Бейкера – внутрисуставное жидкостное образование, периодически наполняющееся синовиальной (суставной) жидкостью. Такой «мешок» может доставить массу хлопот, если увеличивается до больших размеров (иногда до нескольких десятков сантиметров), или нагнаиваться.
— инфекция. Описано несколько десятков микроорганизмов и вирусов, способных вызывать воспаление коленного сустава. Это и хламидии, и уреаплазмы, и стрептококки, и вирус герпеса, и вирус гепатита.… Если удается выявить возбудителя и подобрать соответствующий лекарственный препарат, артрит исчезает бесследно.
-воспаление на фоне общего заболевания. К сожалению, такие тяжелые состояния для организма, как онкологические заболевания, ВИЧ-инфекция, туберкулез, саркоидоз и некоторые другие, могут протекать с явлениями артрита. Встречаются такие заболевания не так уж часто, и сопровождаются обычно снижением веса, потерей аппетита, слабостью, одышкой при физической нагрузке, бледностью, проливным потом. Опытный терапевт, суммировав все полученные данные, без особых сложностей выявит истинного «виновника» артрита, и, при успешном лечении, боли в суставах исчезают так же, как и появились.
Почему сустав припухает, увеличивается в объеме и болит?
Основная причина – накопление внутри коленного сустава большого количества жидкости. «Распирающий», «тупой», «давящий» характер боли объясняется в таком случае чисто механическими причинами. Жидкость давит изнутри на стенки сустава, и, не находя выхода, вызывает болезненные ощущения. Кроме того, в жидкости, образующейся в коленном суставе при воспалении, содержится огромное количество раздражающих внутрисуставные структуры веществ. Эти вещества дополнительно вызывают выработку жидкости — и получается замкнутый круг. Третья причина воспаления и болей – оседание кристаллов мочевой кислоты (в народе так называемого «песка») в суставе. Кристаллы эти представляют собой мельчайшие иглы, которые наносят микроповреждения внутрисуставным структурам, синовиальной (суставной) оболочке, внося свой вклад в развитие артрита.
Симптомы артрита коленного сустава
Что беспокоит пациента, когда речь заходит о коленном суставе? Как правило – тупая распирающая боль, невозможность согнуть или разогнуть ногу, реже — «заклинивание» сустава. Часто беспокоят хруст или пощелкивание при сгибании или разгибание ноги в одном коленном суставе или обоих. Здесь очень важно четко сформулировать – когда болит, в какое время суток, и при какой нагрузке.
Что слышно? Разговор с пациентом.
Сама история появления болей в коленных суставах уже может натолкнуть врача на мысль о диагнозе.
- Во-первых, врач исключит посттравматическую природу воспаления.
- Во-вторых, задаст вопросы о наличии «воспалительных» заболеваний у родственников. Известно, что такие заболевания, как ревматоидный артрит, спондилоартрит (одновременное поражение суставов конечностей и скелета позвоночника), а также некоторые другие могут передаваться по наследству.
- В-третьих, уточнит состояние других суставах. Нередко бывает, что ведущая жалоба больного на приеме – боль в коленях, а при расспросе выяснится, что по утрам трудно согнуть или разогнуть пальцы рук, или ночью беспокоят боли в пояснице, или стало трудно обуваться из-за припухлости голеностопных суставов. Так называемое «множественное» поражение суставов – отличительный признак некоторых воспалительных ревматологических болезней, а также полиартрита при некоторых «общих» заболеваниях, например, онкологических.
- В-четвертых – очень важно уточнить общее состояние, самочувствие пациента. Оно обычно не страдает при посттравматическом артрите и остеоартрозе.
Что видно при обследовании?
При осмотре наличие кожных дефектов – синяков, царапин, уколов – укрепит врача во мнении о том, что перед ним больной с посттравматическим артритом. Бывает и так, что травма лишь «запустила» аутоиммунный процесс, но это бывает гораздо реже. Врач фиксирует наличие признаков воспаления (подробно мы останавливались на них в начале статьи), признаков артроза. Последние определяются наличием или отсутствием болезненности при нажатии на определенные «болевые» точки и пробами с «пассивными» движениями.
Обследования. К какому специалисту обратиться?
- Хирург-ортопед. Чаще всего с заболеваниями опорно-двигательного аппарата пациенты обращаются к хирургам или травматологам. Или к травматологам-ортопедам, при их наличии в поликлинике. Вот тут-то происходит и первый диагностический поиск, и первые диагностические ошибки. Ортопеды редко хорошо подкованы в области ревматологии, их задача – диагностировать и лечить посттравматические изменения сустава.
- Терапевт. Это тот врач, к которому пациент обращается, если кроме болей в коленном суставе имеются так называемые «общие» жалобы: повышение температуры тела, слабость, похудание, утренняя скованность в теле или отдельных суставах. Терапевт – этот тот человек, который может (и должен) заподозрить наличие «воспалительного» ревматологического заболевания и назначить как минимум анализ крови. Далее по цепочке пациент уже обычно направляется к ревматологу.
- Ревматолог. Оптимальный вариант для пациента. Узкопрофильная специализация позволяет ревматологам уже на этапе осмотра и расспроса максимально приблизиться к причине проблемы, назначить необходимое дообследование и как можно раньше подобрать правильное лечение. Зачастую именно вовремя назначенные препараты определяют прогноз больного на трудоспособность, физическую активность, а иногда и на жизнь.
- Инфекционист. Решает довольно узкий круг проблем, но необходим, когда речь идет об артрите, связанном с инфекцией. Чтобы быть уверенным в том, что возбудитель удален из организма навсегда и артрит не повторится, нужен регулярный контроль, который и осуществляет инфекционист.
Диагностика артрита коленного сустава
Для уточнения диагноза, кроме лабораторных методов, широко используются так называемые инструментальные. Хорошо, когда в нашем распоряжении есть весь арсенал диагностических процедур, можно выбрать наиболее информативные, максимально подходящие к клинической ситуации.

— Рентгенография. Наиболее дешевый, но недостаточно информативный метод. Позволит оценить структуру кости: нет ли грубых разрушений кости, избыточного разрастания кости (это называется «пролиферация» и похоже на образование наростов или шипов). В ряде случаев щель между крупными костями будет сужена, в других случаях – расширена. Все это – косвенные признаки, по которым опытный рентгенолог может предположить, например, наличие остеоартроза.
— УЗИ (ультразвуковое исследование). Этот метод исследования очень уважают именно хирурги, так как, в отличие от рентгенографии, УЗИ позволяет понять, что происходит с мягкими структурами сустава – связками, сухожилиями, менисками — страдающими, прежде всего, при травмах. С помощью этого метода можно выявить суставные «мешки», заполненные жидкостью (киста Бейкера), из-за которых сустав может «заклинивать». На многих аппаратах сейчас есть возможность увидеть отложения кристаллов мочевой кислоты, что в подавляющем большинстве случаев подтверждает диагноз подагры.
— МРТ (магнитно-резонансная томография). Дорогостоящий, достаточно информативный метод, который служит для выявления небольшого количества жидкости, начальных признаков разрушения костной ткани, надрывов менисков, — в общем, тех изменений, которые ни на рентгеновском снимке, ни при УЗИ не видны.
— Артроскопия. Единственный метод, позволяющий «вживую» увидеть сустав изнутри. Через специальные проколы в сустав вводится на гибком проводнике видеокамера, позволяющая врачу максимально точно оценить обстановку. Минусы этой процедуры – необходимость наркоза, реабилитационный период длиной в несколько дней, возможные осложнения (в том числе и нагноение сустава).
— Лабораторные методы. С помощью анализа крови можно определить, является ли возникновение артрита признаком аутоиммунного заболевания, или это проявление воспаления сугубо в области сустава, не распространяющееся на весь организм. Вторая ситуация гораздо более утешительна и для врача, и для больного.
К признакам общего, или как говорят ревматологи, системного воспаления, относятся:
- повышение СОЭ (скорости оседания эритроцитов)
- воспалительные изменения в организме «подтвердят» повышение уровня лейкоцитов и лимфоцитов (эти показатели будут повышены и при инфекционном (реактивном) артрите).
Биохимический анализ крови будет полезен, прежде всего, для определения уровня мочевой кислоты в крови (это является, в первую очередь, признаком подагры), а также для определения возможных противопоказаний к назначению лекарств (повышение печеночных ферментов).
Иммунологические анализы – наиболее дорогостоящие, но и наиболее информативные исследования. Не вдаваясь особо в подробности, скажем лишь, что одного иммунологического анализа может быть достаточно ля постановки диагноза.
А что если все результаты анализов отрицательные, воспаление отсутствует, но явление артрита – боль, припухлость есть?
В таком случае назначается комплексное лечение остеоартроза или посттравматических явлений (уточнение диагноза происходит с помощью инструментальных методов исследования).
Лечение артрита коленного сустава
Главное, что беспокоит пациента с артритом коленного сустава – как снять боль. Впервые столкнувшиеся с такой проблемой начинают бесконтрольно принимать таблетированные нестероидные противовоспалительные препараты, или, что еще хуже, внутримышечно вводить их. Данные препараты беспорядочно продаются в аптечной сети, словно витамины или косметика! Но ведь у каждого лекарства кроме показаний (боль, воспаление), есть и свои противопоказания. Об этом провизоры обычно не знают, или не считают нужным напомнить.
Например, о том, что нестероидные противовоспалительные препараты нельзя принимать при гастритах и язвах желудка и кишечника, а также при геморрое и ишемической болезни сердца.

Тем не менее,
- Нестероидные противовоспалительные средства – препараты, с которых обычно начинается лечение артрита коленного сустава.
- «Местное» лечение – разнообразные гели, кремы и мази, содержащие те же самые нестероидные средства, — можно применять достаточно свободно, если нет кожной реакции на применяемое лекарство (покраснение, зуд, шелушение). В случае непереносимости геля или мази его следует отменить, а в дальнейшем, после нормализации состояния кожи, возобновить местное лечение другим средством.
Лечение аутоиммунных заболеваний проводится только врачом-ревматологом под строгим контролем.
Применяются особые препараты, подавляющие «разбушевавшиеся» иммунные клетки именно там, где это нужно.
- Препараты из группы хондропротекторов требуют от пациента терпения, упорства в достижении намеченной цели и четкого понимания смысла лечения: медленного (а иначе и не получится) и постепенного улучшения структуры, и, следовательно, функции суставного хряща.
- Физиотерапевтическое лечение. Используется при остеоартрозе, посттравматическом артрите, подагрическом артрите. Это столь любимые «курортниками» процедуры, основанные на воздействии магнитных, ультразвуковых волн, слабого лазерного излучения, местного применения холода. При аутоиммунных заболеваниях способно вызвать еще большее обострение.
- Фиксация, или ортезирование сустава. Цель этого лечения – дать воспаленному суставу покой, разгрузить его. Используются бандажи, ортезы, эластичное бинтование.
- Внутрисуставное и околосуставное введение стероидов – быстрое достижение противовоспалительного эффекта. Этот способ лечения не стоит путать с излюбленной хирургами «блокадой», когда в определенные точки вокруг сустава вводится раствор новокаина для обезболивания (такая процедура выполняется, например, футболистам во время матча, когда нет возможности дать покой травмированной ноге). Стероидные, или глюкокортикостероидные препараты нельзя вводить чаще, чем 1 раз в 3 месяца, кроме того, они способны вызывать довольно серьезные побочные эффекты.
- Препараты гиалуроновой кислоты. Они назначаются при остеоартрозе и представляют собой «протез» синовиальной жидкости. При классическом течении остеоартроза синовиальной жидкости в коленных суставах мало, она вязкая и не выполняет в достаточной мере своей амортизирующей и питающей хрящ роли. Введение этих лекарств непосредственно внутрь сустава с помощью шприца позволяет добиться продолжительного обезболивающего и, главное, улучшающего самую структуру сустава, эффекта.
Рекомендации для пациентов с артрозом коленного сустава
1. Питание. При заболевании опорно-двигательного аппарата какой-либо специальной диеты, за исключением случае подагры, не требуется. Если выявлена подагра, это накладывает на пациента определенные ограничения: необходимо исключить из питания «красное» мясо (говядину, телятину, баранину), томаты, копчености, специи, свежую листовую зелень, алкоголь.

2. Лечение основного заболевания, проявлением которого стал артрит коленного сустава. Стоит настроиться на достаточно длительное, возможно, в течение нескольких месяцев или даже лет, лечение с повторными курсами. Но легкая походка того стоит, не правда ли?
3. Борьба с лишним весом – краеугольный камень для большинства больных с остеоартрозом. Нужно помнить, что суставы человека «рассчитаны» природой на определенный вес, а не на тот, который нам нравится.
4. Лечебная физкультура, плавание, езда на велосипеде. Достаточная физическая активность жизненно необходима тем, кто столкнулся с проблемой остеоартроза.
5. При ходьбе пешком настоятельно не рекомендуется совершать подъемы и спуски по лестницам, это усиливает «изнашивание» коленных суставов.
6. Стоит не поскупиться и приобрести хорошую качественную, по возможности ортопедическую обувь или заказать ортопедические стельки по индивидуальному слепку. Как и физкультура, занятия в бассейне или прием назначенных лекарственных препаратов – это финансовое вложения в собственный организм, который ответит взаимностью в ответ на заботу!
Источник


