Костный мозг при ревматоидном артрите
Ревматоидный артрит — это заболевание суставов, при котором, как правило, поражаются симметричные суставы кистей и стоп. Это заболевание встречается у 1-2% населения земного шара, болеют преимущественно женщины среднего и пожилого возраста.
Причины ревматоидного артрита
Ревматоидный артрит относится к аутоиммунным заболеваниям, то есть заболеваниям, возникающим при нарушении нормальной работы иммунной системы. Как и для большинства аутоиммунных патологий, точная причина заболевания не выявлена. Считается, что провоцирующими факторами для возникновения заболевания являются:
• Генетическая предрасположенность. Установлено, что у близких родственников пациентов с ревматоидным артритом это заболевание развивается гораздо чаще. Также вырастает вероятность развития ревматоидного артрита и у больных с каким-то другим аутоиммунным заболеванием (системная красная волчанка, гломерулонефрит).
• Инфекции. Как правило, ревматоидный артрит возникает после перенесенной кори, герпетической инфекции, гепатита В, паротита.
• Неблагоприятные факторы внешней и внутренней среды. Это может быть переохлаждение, воздействие ядовитых продуктов, в том числе и профессиональные вредности, стрессы, а также беременность, кормление грудью, климакс.
Под действием этих факторов клетки иммунной системы начинают атаку на клетки оболочки сустава, что вызывает воспаление.
При этом суставы опухают, становятся горячими и болезненными на ощупь. Клетки иммунной системы вызывают также поражение кровеносных сосудов, что объясняет так называемые внесуставные проявления ревматоидного артрита.
Возможные симптомы ревматоидного артрита
Болезнь начинается постепенно. На начальном этапе поражаются мелкие суставы кисти (фаланг пальцев), реже стоп.
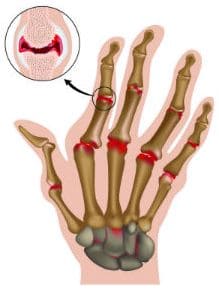
Излюбленная локализация воспаления на кисти при ревматоидном артрите
По утрам пациенты жалуются на утреннюю скованность — невозможно причесаться, взять зубную щетку, застегнуть пуговицы, приготовить завтрак, так как пальцы рук не разгибаются. В зависимости от времени, в течение которого держится скованность в суставах, выделяют следующие степени активности ревматоидного артрита.
- Для первой степени активности характерна продолжительность утренней скованности суставов 30-60 минут,
- при второй степени — до 12 часов,
- при третьей максимальной степени активности скованность постоянная, не проходит в течение всего дня. Пораженные суставы умеренно припухшие, кожа над ними горячая на ощупь, но обычного цвета.
Для ревматоидного артрита характерны боли в суставах, которые появляются вначале при движении, а при прогрессировании заболевания и в покое. В медицине для удобства пациентов принята визуальная аналоговая шкала (ВАШ) боли. Она представляет собой 10 сантиметровую линейку, на передней стороне которой имеются только две отметки. 0 соответствует надписи «нет боли», 10 — «максимальная боль». Пациенту предлагается оценить интенсивность своей боли, учитывая, на каком расстоянии находится его боль по сравнению с болью такой силы, какую он себе может представить. Затем врач измеряет расстояние в сантиметрах от нуля до отметки пациента. Менее 3 см по шкале ВАШ соответствует первой степени активности ревматоидного артрита, более 3-6 см-второй, и более 6 см указывают на третью степень активности.
К сожалению, боль в суставах резко нарушает их функции. Способность к самообслуживанию, выполнению профессиональной и непрофессиональной деятельности лежит в основе выделения функциональных классов заболевания.
Функциональные классы ревматоидного артрита
По мере прогрессировании заболевания развиваются различные деформации суставов, наиболее характерными из которых представлены на рисунках ниже. К сожалению, эти изменения являются необратимыми.
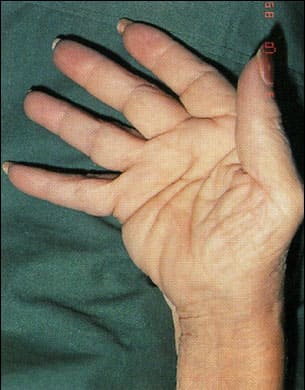
Деформация суставов кисти по типу «плавник моржа»
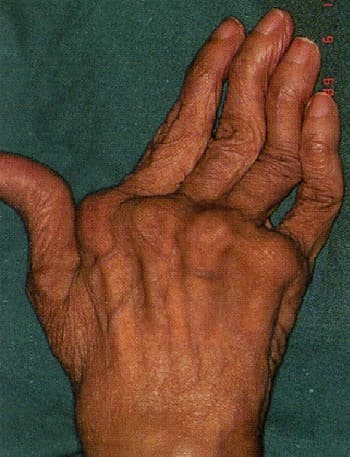
Деформация суставов кисти по типу «шея лебедя»
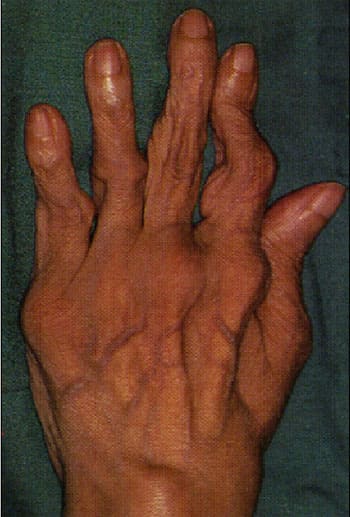
Деформация суставов кисти по типу «пуговичная петля»
Внесуставные проявления ревматоидного артрита также являются характерными. Уже с первых недель заболевания у пациентов снижается масса тела. При высокой степени активности артрита потеря веса может достигать 10-20 кг за 5 месяцев. Пациентов беспокоит повышение температуры тела до 37-39°С, чаще вечером и ночью. Также поражаются мышцы: больные предъявляют жалобы на боли при движениях, выраженную мышечную слабость. Характерным признаком ревматоидного артрита являются ревматоидные узелки.
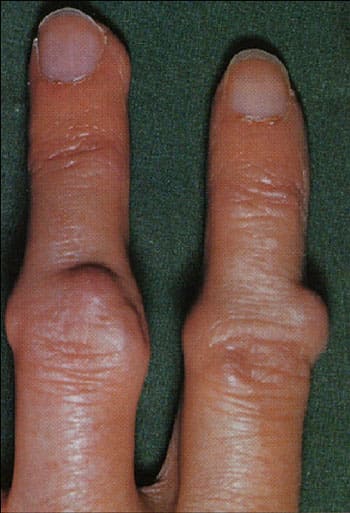
Ревматоидные узелки на пальцах кисти при ревматоидном артрите
Это плотные округлые безболезненные образования до 2-3 см в диаметре. Они располагаются подкожно в области суставов пальцев кистей, локтевых суставов. Появление ревматоидных узелков говорит о высокой степени активности заболевания. Кроме того, у больных с ревматоидным артритом может встречаться увеличение селезенки, лимфатических узлов, плеврит, интерстициальный пневмонит, миокардит, перикардит, гломерулонефрит.
Диагностика ревматоидного артрита
В 1997 году Американской коллегией ревматологов были предложены критерии диагностики ревматоидного артрита, которые актуальны и по сей день. При выявлении 4-х из 7 этих критериев данный диагноз считается достоверным.
• Утренняя скованность суставов, которая длится более 1 часа в течение 6-ти недель.
• Поражение трех и более суставов.
• Поражение суставов кисти.
• Симметричность поражение, то есть заболевание одинаковых суставов слева и справа.
• Ревматоидные узелки.
• Положительный ревматоидный фактор.
• Характерные рентгенологические изменения.
Но, к сожалению, данные признаки можно обнаружить лишь на более поздних стадиях развития заболевания. Поэтому при появлении симптома утренней скованности, припухлости или болезненности в суставах кисти, рекомендовано как можно быстрее обратиться к ревматологу. Ранние формы ревматоидного артрита гораздо лучше поддаются лечению.
В лабораторных анализах выявляются следующие изменения:
В анализе крови: снижение концентрации гемоглобина и уменьшение количества эритроцитов, тромбоцитов на фоне ускоренного СОЭ (скорость оседания эритроцитов). Кроме того, у пациентов с ревматоидным артритом увеличивается концентрация воспалительных факторов, таких как С-реактивный белок, гамма-глобулин.
Обращает на себя внимание наличие в крови ревматоидного фактора. Ревматоидный фактор — это особое вещество, которое выделяется иммунной системой для борьбы с клетками оболочки суставов. Выявление этого показателя в крови говорит не только о наличии ревматоидного артрита, но также характеризует степень активности процесса.
Основополагающее значение для диагностики ревматоидного артрита имеет рентгенография суставов, как правило, суставов кистей и стоп. Сужение суставных щелей, а также признаки разрушения участков костей, прилегающих к суставу, говорит в пользу ревматоидного артрита.
Лечение ревматоидного артрита
Лечение должно быть направлено на снижение степени активности процесса, на уменьшение боли, скованности в суставах, а также предупреждения осложнений.
Особенности питания и образа жизни при лечении ревматоидного артрита
Правильное питание играет большую роль в лечении ревматоидного артрита. Установлено, что некоторые продукты у большинства больных способствуют возникновению осложнений. Пациентам с ревматоидным артритом рекомендуется полностью исключить их из рациона. К таким продуктам относятся: жирное мясо, молоко, цитрусовые, кукуруза, овсяные и ржаные крупы.
Положительным действием обладает вегетарианская низкокалорийная диета. Вариантами правильных диет является диета Донга, диета эскимосов, либо сырно-овощная диета, которая успешно применяется в Финляндии.
Медикаментозное лечение ревматоидного артрита
Выраженным противовоспалительным и обезболивающим действием обладают нестероидные противовоспалительные средства (НПВС), такие как диклофенак, дексалгин, нимесулид, мелоксикам, а также глюкокортикоиды — преднизолон. Эти лекарства могут применяться уже на ранних стадиях развития заболевания по определенной схеме. Побочным эффектом НПВС является их негативное влияние на слизистую оболочку желудочно-кишечного тракта, что проявляется развитием язв. Глюкокортикостероиды снижают иммунитет, вызывают разрушение костей, сахарный диабет, специфический тип ожирения, а также обострение уже имеющихся хронических заболеваний.
Для уменьшения активности ревматоидного процесса применяются такие препараты, как Д-пеницилламин, метотрексат, азатиоприн, циклофосфамид. Общим их свойством является подавление активности иммунной системы. Поэтому во время лечения пациент становится достаточно восприимчивым к инфекционным заболеваниям. Кроме того, эти препараты обладают большой токсичностью, что проявляется изменениями в крови, поражением почек, печени, легких и других органов.
Помимо лекарственной терапии для удаления циркулирующих провокаторов воспаления показано проведение гемосорбции (удаление определенных веществ из крови путем фиксации их на сорбентах) и плазмофереза (удаление плазмы с вредными веществами и замещение её таким же объемом донорской плазмы).
Местное лечение заключается в ведении противовоспалительных средств (дипроспан) в полость сустава, а также аппликации на сустав мазей, гелей, содержащих НПВС.
В комплексе с лекарственными препаратами для местного лечения воспаления применяется физиотерапия. Может быть рекомендовано ультрафиолетовое облучение суставов, магнитотерапия, электрофорез противовоспалительных препаратов, лазеротерапия. Массаж и лечебная физкультура назначаются при стихании воспалительного процесса.
При выраженных деформациях суставов показано хирургическое лечение.
В настоящее время успешно применяется удаление участка поврежденной оболочки, либо целого сустава с последующим протезированием. В качестве поддерживающего лечения рекомендуются ношение ортезов — особых приспособлений, которые одеваются на пораженную конечность, как правило, на ночь, и за счет поддержания определенной формы не дают деформироваться суставам.
Возможные осложнения ревматоидного артрита
Большая часть осложнений при ревматоидном артрите связана с токсическим действием препаратов для лечения. Вместе с этим, у пациентов может развиваться вторичный амилоидоз, остеопороз (разрушение костей) или нарушение в системе кроветворения.
Амилоид — это крупный нерастворимый белок, который в избыточном количестве образуется при воспалении и откладывается в различных органах и тканях. Наиболее драматичным является отложение амилоида в почках. Это состояние не поддается лечению, у пациентов в скором времени формируется терминальная стадия почечной недостаточности.
За счет хронического воспаления происходит уменьшение плотности костной ткани, кости становятся ломкими. Для этого осложнения характерны переломы даже при минимальном воздействии, в том числе и спонтанные. После переломов кости срастаются очень долго, нередко формируются ложные суставы.
Причины нарушения в работе системы кроветворения пока не изучены. Но у пациентов с высокой активностью болезни костный мозг замещается рубцовой тканью. В крови снижается концентрация всех клеток, развивается тяжелое неизлечимое состояние.
Кроме того, при позднем лечении формируются выраженная деформация суставов кисти. Это резко снижает трудоспособность больных, в конечном итоге приводя к инвалидности.
Прогноз развития ревматоидного артрита
Ревматоидный артрит относится к заболеваниям с неблагоприятным прогнозом.
Это значит, что, несмотря на проводимое лечение, добиться полного выздоровления невозможно. Кроме того, препараты для лечения отличаются крайне высокой токсичностью. Продолжительность жизни пациентов с ревматоидным артритом в среднем на 5-10 лет меньше, чем в общей популяции. У таких пациентов за счет постоянного хронического воспаления повышен риск внезапной сердечно-сосудистой смерти, внутренних кровотечений, инфекционных осложнений.
Профилактика ревматоидного артрита
Учитывая аутоиммунный характер поражения, специфические профилактические мероприятия не могут быть разработаны. К общим рекомендациям относятся: избегать переохлаждения, воздействия токсических веществ, психоэмоционального перенапряжения, своевременное и эффективное лечение инфекций. Для предотвращения развития осложнений необходимо соблюдать диету и даже при минимальных признаках заболевания обратиться к ревматологу.
Врач терапевт Сироткина Е.В.
Источник
Большинство осложнений ревматоидного артрита связано, как правило, с проводимой патогенетической терапией заболевания. Вместе с тем у больных ревматоидным артритом возможно развитие вторичного амилоидоза, остеопороза (остеопенического синдрома) и гематологических нарушений, существенно влияющих как на качество, так и на продолжительность жизни больных.
Вторичный амилоидоз встречается у 5-10 % больных ревматоидным артритом, преимущественно при длительном торпидном течении болезни с высокой активностью и выраженными деструктивными изменениями в суставах. Отложение амилоида в почках клинически проявляется постепенно нарастающей протеинурией (до 3,5 г/л и более) с формированием полного нефротического синдрома и развитием хронической почечной недостаточности. Амилоид может откладываться и в желудочно-кишечном тракте, что клинически проявляется синдромом нарушенного всасывания, упорными поносами, снижением массы тела, нарушением белкового, жирового и углеводного обмена, развитием гиповитаминоза, железодефицитной анемии, гепато- и спленомегалии и др. Пункционная биопсия почек является наиболее объективным диагностическим тестом вторичного амилоидоза.
Остеопенический синдром при ревматоидном артрите встречается достаточно часто. Снижение костной массы у этих пациентов обусловлено, в первую очередь, текущим хроническим иммуновоспалительным процессом, в индукции которого принимают непосредственное участие провоспалительные цитокины, ускоряющие костную резорбцию за счет стимуляции остеокластогенеза. С этим механизмом связывают развитие локального (околосуставного) остеопороза, однако не исключается и системное действие цитокинов на костную ткань, что подтверждает существование обратной корреляционной зависимости между минеральной плотностью кости и показателями активности воспалительного процесса (величиной СОЭ, концентрацией СРБ, сиаловых кислот и фибриногена). Потере костной массы способствует и поражение локомоторного аппарата у больных ревматоидным артритом, приводящее к ограничению общей физической и двигательной активности. Изучение метаболизма костной ткани по биохимическим маркерам образования кости и ее рассасывания показало, что ревматоидный артрит ассоциируется в первую очередь с повышенной костной резорбцией, а процессы новообразования кости, как правило, не нарушены.
Развитию остеопороза у больных ревматоидным артритом способствует также широкое использование цитостатических препаратов (метотрексата), циклоспорина А (сандиммуна) и глюкокортикоидов (преднизолона), негативно влияющих на процессы костного ремоделирования. Так, действие глюкокортикостероидов (ГКС) на костную ткань проявляется в изменении кальциевого баланса, нарушении регуляции половых гормонов и ингибировании процессов формирования костной ткани. Установлено, что глюкокортикостероиды нарушают абсорбцию как кальция, так и фосфатов в кишечнике, причем этот механизм, вероятно, не связан с метаболизмом витамина D. Доказано также увеличение экскреции кальция с мочой за счет прямого действия глюкокортикостероидов на процессы канальциевой реабсорбции. Уменьшение всасывания кальция и повышение его экскреции приводят к формированию отрицательного кальциевого баланса, что способствует развитию вторичного гиперпаратиреоидизма и усилению резорбции костной ткани.
Для диагностики остеопороза лучше использовать метод биэнергетической рентгеновской денситометрии, при этом снижение показателя минеральной плотности костной ткани (МПКТ) ниже 2-2,5 стандартных отклонений от пиковой костной массы ассоциируется с риском переломов и диктует необходимость назначения антиостеопоретической терапии. Решение вопроса о назначении того или иного вида терапии должно основываться не только на данных денситометрии, но и на оценке других факторов риска остеопоретических переломов. Одним из методов лечения глюкокортикоидного остеопороза у больных ревматоидным артритом является применение препаратов кальция и витамина D в сочетании с бисфосфонатами.
Гематологические нарушения, встречающиеся у больных ревматоидным артритом, разнообразны, при этом наиболее тяжелыми являются цитопенический синдром и гипоплазия (аплазия) костного мозга. Этиология и патогенез этих синдромов окончательно не изучены. Не исключается вирусная этиология аплазий, что подтверждается рядом клинических наблюдений за больными с острой парвовирусной (В19) инфекцией, сопровождающейся лихорадкой, лейкопенией, анемией, гемолитическим синдромом и красноклеточной аплазией костного мозга. Выздоровление пациентов сопровождалось появлением в сыворотке крови антител к парвовирусу В19 и исчезновением вирусемии, определяемой с помощью полимеразной цепной реакции (ПЦР). Аплазия костного мозга может быть индуцирована и проводимой цитостатической терапией ревматоидного артрита у пациентов с высокой индивидуальной чувствительностью.
Вместе с тем в последнее время все больше появляется данных о возможности сочетания ревматоидного артрита и злокачественных гематологических заболеваний — неходжкинских лимфом, множественной миеломы, миелодиспластического синдрома, острых лейкозов, что требует знания клинических проявлений этих заболеваний, а также методов их ранней диагностики.
Наиболее часто из всех гемобластозов у больных ревматоидным артритом наблюдается развитие неходжкинских лимфом (НЛ), представляющих собой разнородную группу опухолей лимфоидной ткани. Заболевание HJI составляет около 2 % от всех регистрируемых злокачественных опухолей, причем в последнее время отмечается его ежегодный рост на 3-4 %. В настоящее время имеются убедительные данные о высоком потенциальном риске заболеть HJI при ревматоидном артрите (он в 26 раз выше по сравнению с уровнем заболеваемости в популяции), а наиболее высокая частота развития НЛ регистрируется у пациентов с первичным или вторичным синдромом Шегрена. Причинами рассматриваемой сочетанной патологии могут быть длительно существующая дисфункция иммунной системы, вирусная инфекция (доказано наличие антител к определенным эпитопам ВЭБ, человеческого парвовируса В19 и др.), у больных ревматоидным артритом — широкое использование цитостатических препаратов.
Сочетание ревматоидного артрита и множественной миеломы также встречается в клинической практике. Фактором риска развития заболевания может быть хроническая стимуляция иммунной системы и высокая В-лимфоцитарная активность, являющаяся причиной мутаций и появления опухолевых клеток, обладающих способностью к продукции парапротеинов. Степень риска возрастает с увеличением возраста пациентов и длительности основного заболевания.
У больных ревматоидным артритом возможно развитие и миелодиспластического синдрома (МДС), нередко являющегося причиной летального исхода. Как известно, МДС характеризуется нарушением нормального созревания кроветворных клеток с развитием двух- и трехростковой цитопении (лейкопения, тромбоцитопения, анемия). Характерным признаком рефрактерной анемии является нормальный или повышенный уровень железа в сыворотке крови. Еще одной особенностью МДС является его потенциальная эволюция в .острый лейкоз, развитию которого предшествует цитопенический синдром. В связи с этим длительно существующая анемия, тромбоцитопения, моноцитоз, а также морфологические изменения нейтрофилов (псевдопельгеревская аномалия) и эритроцитов (многоядерность, базофильная пунктация цитоплазмы и др.) в случае атипичного течения ревматоидного артрита всегда требуют исключения МДС. Это предполагает обязательное выполнение таким больным стернальной пункции с исследованием миелограммы и определением содержания сидеробластов, а также трепанобиопсии с последующим гистологическим изучением костного мозга.
Результаты собственных исследований авторов свидетельствуют о том, что наиболее часто гемобластозы развивались у больных в возрасте старше 50 лет, в среднем через 6,5 лет от начала ревматоидного артрита. Трудности ранней диагностики были связаны с недостаточным знанием практическими врачами онкогематологической патологии, и соответственно такие развивающиеся симптомы, как анемия, лимфоаденопатия, спленомегалия, снижение массы тела, лихорадка и ряд других, зачастую интерпретировались как системные проявления ревматоидного артрита.
Клиническая картина ревматоидного артрита на фоне уже развившегося гемобластоза характеризовалась более «мягким» течением, что проявлялось меньшей выраженностью клинических симптомов заболевания, несмотря на высокую степень активности иммуновоспалительного процесса. Кроме того, у всех больных с сочетанной патологией отмечалась высокая эффективность проводимой многокомпонентной химиотерапии как в отношении онкогематологического, так и ревматического заболевания, что послужило основанием для назначения более агрессивной цитостатической терапии больных ревматоидным артритом с тяжелыми быстропрогрессирующими вариантами течения заболевания, сопровождающимися выраженными иммунологическими нарушениями.
Болезни суставов
В.И. Мазуров
Источник


