Туберкулез при ревматоидном артрите
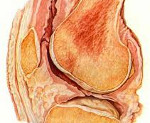
Туберкулезный артрит – костно-суставная форма туберкулеза, вызванная микобактериями Коха и имеющая хроническое деструктивное течение. При туберкулезном артрите больных беспокоят симптомы общей интоксикация, слабость в конечностях, артралгии, дефигурация суставов, образование гнойных свищей. Диагностика туберкулезного артрита базируется на учете особенностей клинических, рентгенологических и лабораторных данных, результатов туберкулиновых проб. Основу лечения составляет специфическая противотуберкулезная терапия с последующими восстановительно-реабилитационными мероприятиями; дополнительно проводятся внутрисуставные пункции, хирургические вмешательства.
Общие сведения
Туберкулезный артрит (туберкулез суставов) – инфекционный артрит, сопровождающийся деструкцией костно-хрящевых и околосуставных тканей. Туберкулезный артрит является одной из наиболее частых локализаций внелегочного туберкулеза. Среди других форм экстрапульмональной инфекции на долю туберкулезного артрита приходится более 20%. Костно-суставной туберкулез чаще развивается у детей в возрасте 7-14 лет; во взрослой популяции обычно болеют мужчины старше 50-60 лет. В большинстве случаев инфекция поражает позвоночник (40%), тазобедренные и коленные суставы (по 20%), реже — голеностопные суставы, кости стопы и верхних конечностей, плоские кости. Туберкулезный артрит изучается в рамках фтизиатрии и ревматологии.
Туберкулезный артрит
Причины
Поражение костей и суставов происходит в результате распространения туберкулезной инфекции из первичного очага (чаще лимфатических узлов или легких) лимфогенным и гематогенным путем. Развитию и прогрессированию туберкулезного артрита способствуют:
- неблагоприятные санитарно-гигиенические условия жизни,
- низкая иммунная реактивность,
- наличие тесного контакта с больными туберкулезом,
- механические травмы и заболевания суставов (хондрокальциноз, подагра),
- хронические заболевания (сахарный диабет),
- алкоголизм и наркомания.
Патогенез
В зависимости от патогенеза различают первично-костную (туберкулезный остеоартрит) и первично-синовиальную (фунгозный туберкулезный артрит) форму.
В подавляющем большинстве случаев (80–90 %) микобактерии туберкулеза оседают в костном мозге (в губчатом веществе тел позвонков, эпифизов и метафизов трубчатых костей), где формируются туберкулезные бугорки (гранулемы). Дальнейшее разрастание грануляционной ткани приводит к нарушению кровообращения и некрозу костных трабекул, распаду клеточных элементов (творожистому некрозу), развитию туберкулезного остита. При прогрессировании туберкулезного процесса нарушается структура кортикального слоя кости, инфекция захватывает суставную сумку и периартикулярные ткани с образованием абсцессов, свищей, секвестров, подвывихов.
При первично-синовиальной форме туберкулезный артрит манифестирует с явлений синовита с последующим субхондральным переходом туберкулезного воспаления на кость. Воспаление синовиальной оболочки сопровождается образованием серозно-фибринозного экссудата. По мере организации внутрисуставного выпота, капсула сустава инфильтрируется, прорастает туберкулезными грануляциями. Полость сустава заполняется грибовидными грануляционными разрастаниями – формируется фунгус (белая опухоль). В дальнейшем процесс распространяется на хрящ и кость с постепенным разрушением последних.
Классификация
Чаще всего заболевание протекает в форме туберкулеза позвоночника (спондилита), артрита коленного сустава (гонартрита) или артрита тазобедренного сустава (коксита). С учетом механизма поражения суставов различают метастатическую (первично-костную и первично-синовиальную), а также интоксикационно-аллергическую (реактивную) форму туберкулезного артрита (полиартрит Понсе).
В эволюции туберкулезного артрита выделяют 3 фазы: преартритическую, артритическую и постартритическую. Первая фаза соответствует развитию туберкулезного остита, вторая — специфического артрита, третья – стиханию туберкулезного процесса с сохранением остаточных анатомо-функциональных нарушений (деформирующий артроз). Активность туберкулезного процесса в каждой фазе может быть различной, в связи с чем различают активную, торпидно-текущую, потерявшую активность и излеченную форму артрита.
Симптомы туберкулезного артрита
Туберкулез суставов
Клиническая картина туберкулезного артрита складывается из явлений общей туберкулезной интоксикации и местных признаков суставного поражения. Суставной синдром обычно протекает в виде моноартрита тазобедренных или коленных суставов.
Преартритическая фаза туберкулезного артрита характеризуется преимущественно общеинфекционными симптомами: субфебрилитетом, вялостью, пониженной работоспособностью, похуданием, снижением аппетита. Ранние признаки поражения суставов проявляются быстрой утомляемостью при ходьбе, нарушением походки, слабостью в конечности, артралгиями, слабо выраженными мышечными контрактурами.
В артритической фазе туберкулезного артрита признаки туберкулезной интоксикации и суставной синдром становятся более выраженными. К местным проявлениям добавляются отек периартикулярных тканей, шаровидная или веретенообразная дефигурация пораженного сустава, утолщение кожной складки в области сустава (симптом Александрова). Функциональные нарушения представлены ограничением движений в суставе (вплоть до блокады), ослаблением мышечного тонуса, порочной установкой конечности, смещением суставных концов костей. Гнойное расплавление тканей сустава сопровождается формированием гнойных затеков и свищей.
В постартритической фазе туберкулезного артрита, несмотря на нормализацию общего самочувствия, сохраняются и усиливаются морфофункциональные изменения: деформация суставов, порочная установка и укорочение конечности, атрофия мягких тканей, подвывихи суставов. Исходом туберкулезного артрита в большинстве случаев служит развитие вторичного деформирующего остеоартроза, анкилозирование сустава.
Туберкулезный спондилит
Туберкулезный спондилит протекает с чувством тяжести в позвоночнике, нелокализованными болями в спине, снижением подвижности позвоночника, изменением походки и нарушением осанки, признаками сакроилеита. У детей чаще поражается грудной отдел позвоночника; у взрослых – нижний грудной и верхний поясничный отделы. В исходе туберкулеза позвоночника развиваются сколиозы, кифозы, атрофия мышц, вторичная деформация грудной клетки, деформирующий спондилез и спондилоартроз. Течение туберкулезного артрита и спондилита чаще всего осложняется натечными абсцессами, свищами, амилоидозом внутренних органов. Нередко возникают рецидивы туберкулезного процесса.
Туберкулезный полиартрит Понсе
При туберкулезном полиартрите Понсе обычно поражаются мелкие суставы. Характерны болевые ощущения, припухлость суставов. Течение упорное, напоминающее ревматоидный артрит. Активность реактивного воспаления суставов коррелирует с остротой специфического процесса в первичном очаге. Данная форма туберкулезного артрита имеет благоприятное течение, как правило, не сопровождается необратимыми изменениями в суставах.
Диагностика
Основанием для предполагаемого диагноза могут служить данные анамнеза, сведения о вакцинации БЦЖ, результаты рентгенологических и лабораторных исследований, туберкулинодиагностики. Больные с подозрением на туберкулезный артрит должны направляться к фтизиатру. Важную роль имеет выявление первичного очага инфекции: туберкулеза легких, туберкулеза почек, генитального туберкулеза, положительные туберкулиновые пробы. В рамках диагностического поиска выполняется:
- рентгенография легких
- анализ мокроты на КУБ
- бактериологический посев мочи
- микроскопия и ПЦР-исследование урогенитальных мазков
- ИФА крови (квантифероновый тест, T-SPOT)
При туберкулезном артрите производится исследование синовиальной жидкости и отделяемого свищевых ходов, артроскопия, биопсия синовиальной оболочки. При рентгенографии суставов выявляются признаки остеопороза (разрежение костной ткани); сужение суставной щели, нарушение целостности кортикального слоя. В сомнительных случаях выполняется магнитно-резонансная или компьютерная томография суставов, МРТ и КТ позвоночника. Дифференциальный диагноз проводится с ревматоидным артритом, другими инфекционными артритами.
Лечение туберкулезного артрита
Костно-суставная форма туберкулеза требует длительного поэтапного лечения в специализированных противотуберкулезных учреждениях. Общеоздоровительные мероприятия включают полноценное высококалорийное питание, витаминотерапию, аэротерапию, ультрафиолетовое облучение. В острой фазе туберкулезного артрита показано ограничение движений, иммобилизация пораженной конечности с помощью съемных или гипсовых повязок, при туберкулезном спондилите — ношение специального корсета.
Специфическая медикаментозная терапия предполагает назначение противотуберкулезных антибактериальных препаратов (стрептомицина, рифампицина, изониазида и др.). При необходимости дополнительно применяются нестероидные противовоспалительные препараты. Для удаления накопившегося внутрисуставного выпота выполняется пункция сустава. При образовании очагов деструкции могут потребоваться различные хирургические вмешательства: секвестрэктомия, санация очагов инфекции с последующим артродезом и др. После стихания активного процесса лечение туберкулезного артрита продолжается в специализированном санатории, где проводятся реабилитационно-восстановительные мероприятия (ЛФК, массаж, физиотерапия, бальнеотерапия).
Прогноз и профилактика
При современном выявлении и начале терапии туберкулезного артрита прогноз болезни относительно благоприятный – функциональные возможности суставов удается сохранить примерно у половины больных. В остальных случаях развиваются остаточные, необратимые изменения в суставах, нередко приводящие к инвалидизации. Снижение заболеваемости костно-суставной формой туберкулеза требует повышенно настороженности со стороны педиатров, врачей общей практики, ревматологов, ортопедов в отношении больных, инфицированных туберкулезом или контактных лиц. Общая профилактика туберкулеза включает вакцинацию детей, обеспечение благоприятных санитарно-бытовых условий проживания, массовое обследование населения с помощью профилактической флюорографии.
Источник
Туберкулез – хроническая бактериальная инфекция, вызываемая M. tuberculosis и характеризующаяся образованием гранулем в пораженных тканях и выраженной клеточно–опосредованной гиперчувствительностью. Болезнь, как правило, локализуется в легких, однако в процесс могут вовлекаться и другие органы. При отсутствии эффективного лечения обычно наблюдается постепенное хроническое прогрессирование болезни, которое в большинстве случаев приводит к смертельному исходу.
В настоящее время туберкулез по–прежнему остается актуальной медико–социальной проблемой в различных странах мира. В соответствии с докладом ВОЗ, в 2005 г. в Европейском регионе зарегистрировано 445000 новых случаев туберкулеза и 66000 случаев смерти от этой болезни [1]. В Российской Федерации в 2005 г. зарегистрировано 120000 больных с впервые выявленным туберкулезом. Как правило, это лица молодого трудоспособного возраста, преимущественно из групп социального риска с низким уровнем образования, проживающие в неблагоприятных социально–бытовых условиях [2,3].
Значимость проблемы туберкулеза в современной ревматологии можно рассматривать со следующих позиций.
1. Непосредственное поражение опорно–двигательного аппарата туберкулезной инфекцией (спондилит, септический артрит, остеомиелит, миозит, тендовагинит, натечные абсцессы).
2. Развитие реактивных иммунопатологических феноменов (болезнь Понсе, нодозная эритема, индуративная эритема).
3. Амилоидоз АА–типа.
4. Туберкулез как коморбидная инфекция, осложняющая течение и терапию системных воспалительных ревматических заболеваний (РЗ).
5. Развитие ревматологических синдромов на фоне противотуберкулезной терапии.
Туберкулез опорно–
двигательного аппарата
На долю поражения опорно–двигательной системы приходится ~ 10% случаев в общей структуре внелегочного туберкулеза и 2% от всех новых случаев болезни. Заболевание может развиться в любом возрасте. Отмечено, что среди представителей белой расы чаще поражаются лица средних и старших возрастных категорий, в то время как в негроидной популяции – дети и молодые люди. Болезнь развивается в результате гематогенной, лимфогенной или контактной диссеминации костной ткани из первичного очага. Преимущественно поражаются эпифизы и метафизы длинных трубчатых костей, позвонки, мелкие кости кистей и стоп.
В развитии процесса выделяют три фазы.
1. Преартритическая – формирование в красном костном мозге очага специфического воспаления – первичного остита, представляющего собой скопление туберкулезных гранулем, подвергающихся казеозному некрозу с последующим образованием костной полости и костного секвестра.
2. Артритическая – распространение процесса на сустав путем прорастания грануляционной ткани в синовиальную оболочку, хрящ и связки; при локализации процесса в субхондральной области возможен прорыв костного очага в полость сустава. Значительно реже может развиваться поражение синовиальной оболочки с последующим переходом на суставной хрящ и костную ткань, что приводит к деструкции последних.
3. Постартритическая – последствия перенесенного процесса.
При распространении туберкулезной инфекции на мягкие ткани образуются абсцессы (натечники), которые в дальнейшем формируют собственную двухслойную оболочку и могут существовать независимо от костного очага. Они способны изменять свою локализацию под влиянием силы тяжести и гидростатического давления и перемещаться по рыхлым соединительнотканным прослойкам, межмышечным и субапоневротическим пространствам. Редко наблюдается формирование наружных и внутренних свищей.
В типичных случаях костно–суставной туберкулез развивается постепенно с формированием единственного очага, слабой выраженностью общих клинических проявлений (или отсутствием таковых) и минимальными изменениями показателей воспалительной активности. При этом первичные туберкулезные очаги выявляют лишь у половины больных (30% – легкие, 20% – урогенитальный тракт).
Туберкулезный спондилит (болезнь Потта) чаще встречается у детей и лиц молодого возраста. Как правило (75% случаев), поражаются два смежных позвонка в нижнегрудном и/или поясничном отделах позвоночника. Процесс развивается по типу казеозного остита с локализацией на передней поверхности тела позвонка (–ов) и быстрым вовлечением в процесс межпозвонкового диска. Возможен центральный тип поражения с преимущественной локализацией костного очага в центральном участке тела позвонка. Больные предъявляют жалобы на нарастающую боль в спине с возможной иррадиацией по ходу периферических нервов и ограничение движений в позвоночнике. При осмотре выявляют искривление линии позвоночного изгиба, возможно выбухание остистого отростка, на поздних стадиях формируется горб. Пальпаторно обнаруживают локальную болезненность в области одного или двух пораженных позвонков. Мышцы спины становятся ригидными. Нередко определяется симптом «вожжей» – при активном переразгибании позвоночника (больной из положения лежа на животе поднимается, опираясь на руки) на спине появляются ригидные мышечные пучки в виде двух тяжей, идущих от углов лопаток к пораженному позвонку. Характерные рентгенологические признаки туберкулезного спондилита: наличие в толще губчатого вещества очага деструкции с секвестром на фоне неизмененной костной ткани, клиновидная деформация пораженных позвонков, деструкция межпозвонковых дисков, утолщение паравертебральных мягких тканей, что свидетельствует о развитии натечных абсцессов.
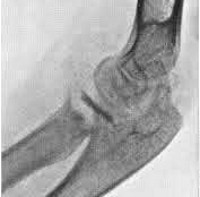
Туберкулезный артрит преимущественно поражает опорные суставы (коленные, тазобедренные) (рис. 1). Процесс протекает по типу хронического моноартрита с постепенным нарастанием интенсивности болевого синдрома, формированием рефлекторных мышечных контрактур, появлением хромоты и развитием мышечных атрофий. Большой объем суставного выпота ведет к выраженной дефигурации сустава. В дальнейшем по мере прорастания грануляций, деструкции хряща и костей развивается стойкая деформация сустава. При рентгенологическом исследовании ранние изменения в виде очаговой перестройки костных трабекул выявляются уже в преартритической фазе. Впоследствии формируются краевые дефекты костей, костные полости с типичными контактными секвестрами, сужение суставной щели, характерная зазубренность контуров подхрящевой кости. В отличие от септического артрита, в период активной туберкулезной инфекции реактивный костный склероз отсутствует.
Туберкулезный остеомиелит выявляется в 20% случаев туберкулезного поражения костно–мышечной системы и развивается как следствие гематогенного распространения инфекции. У 90% больных имеет место монофокальное поражение длинной трубчатой или плоской кости. В течение длительного времени процесс может протекать асимптомно вплоть до развития абсцессов окружающих мягких тканей или септического артрита. Рентгенологически выявляют очаги остеолиза со слабовыраженным реактивным склерозом (или отсутствием такового). Секвестры формируются редко. Поражение трубчатых костей кистей и стоп (туберкулезный дактилит) чаще наблюдается у детей. При этом на рентгенограммах выявляют специфический феномен – spina ventosa (вздутая ость), заключающийся в веретенообразном утолщении диафиза кости, обусловленном периостальными наложениями.
Поражение мягких тканей при туберкулезе по типу тендовагинита или бурсита встречается редко, в основном у больных зрелого и пожилого возраста. Тендовагиниты чаще развиваются в области запястья и/или кисти, бурситы – в области локтевого сустава и большого вертела бедренной кости. Ведущие клинические симптомы – припухлость пораженной области и ограничение подвижности. Болевой синдром, в отличие от тендовагинитов и бурситов другой этиологии, выражен в меньшей степени. Возможно поражение мышц по типу миозита.
Туберкулезную этиологию поражения опорно–двигательного аппарата подтверждают с помощью реакции Манту (может быть отрицательной у пожилых и ослабленных больных), а также данными гистологического и микробиологического исследований. Значимость различных ПЦР–методик в диагностике рассматриваемых форм туберкулеза требует дальнейшего изучения.
Реактивные
иммунологические феномены
Болезнь Понсе – асептическое воспалительное поражение суставов, развивающееся у больного активным висцеральным туберкулезом. В оригинальной работе A. Poncet (1887) акцентировалось внимание на преимущественном поражении мелких суставов кистей и стоп, в то время как современные авторы указывают на большую частоту вовлечения коленных, голеностопных и локтевых суставов [5,6]. При культуральном исследовании синовиальной жидкости микобактерии не выделяются. Рентгенография суставов изменений не выявляет. Отмечается полная регрессия суставного синдрома при эрадикации первичного туберкулезного очага. Учитывая нечеткую очерченность клинической картины, некоторые авторы ставят под сомнение существование болезни Понсе. Однако в последние годы накапливаются данные, указывающие на возможную однотипность патогенеза болезни Понсе и реактивных артритов, ассоциирующихся с иной инфекцией (в частности, хламидийной). Показано, что белок теплового шока (HSP–60), входящий в состав клеточной стенки M. tubercuilosis, перекрестно реагирует с протеогликанами хряща и индуцирует Т–клеточную активность у HLA–DR–4–позитивных индивидуумов [7].
Узловатая эритема – полиэтиологичное заболевание, возникающее вследствие иммуногиперэргической реакции при разнообразных острых и хронических (в том числе туберкулезе) инфекциях и интоксикациях. Как правило, эта нозология развивается у детей, подростков и молодых женщин. Заболевание характеризуется появлением плотных, ярко–красных отечных болезненных узлов, размером от горошины до грецкого ореха на симметричных поверхностях голеней и стоп, реже – бедер и предплечий. Узлы слегка возвышаются над кожей, не имеют четких границ, никогда не сливаются друг с другом и не изъязвляются. В процессе разрешения узлы последовательно меняют свою окраску – от синюшной эритемы до зеленовато–желтой (в связи с чем в литературе этот процесс часто называют «цветение синяка»). Через 3–6 недель узлы исчезают без рубцевания или атрофии и, как правило, не рецидивируют. Нередко заболевание сопровождается нарушением общего состояния, появлением артралгий и миалгий, подъемом температуры до 38–39°С, повышением СОЭ (до 40–50 мм/ч), лейкоцитозом и другими проявлениями воспалительной активности.
В настоящее время туберкулез считается редкой причиной развития узловатой эритемы в России и Европе. Такие случаи характерны, как правило, для детей с первичным туберкулезным комплексом и сопутствующей конверсией туберкулинового теста. Однако в азиатских странах туберкулезная инфекция по–прежнему занимает ведущую позицию в развитии узловатой эритемы.
Нетуберкулезная индуративная эритема (узловато–язвенный ангиит) наблюдается у женщин среднего возраста, реже – у мужчин, проявляется плотными крупными малоболезненными синюшно–красными узлами, склонными к распаду и изъязвлению с образованием вяло рубцующихся язв. Кожа над свежими узлами может иметь нормальную окраску, но иногда процесс начинается с синюшного пятна, со временем трансформирующегося в узловатые уплотнения и язву. После заживления язв остаются плоские или втянутые рубцы, область которых при обострениях может вновь уплотняться и изъязвляться. Типичная локализация – задняя поверхность голени (икроножная область). Процесс имеет хроническое рецидивирующее течение. Клиническая симптоматика узловато–язвенного ангиита зачастую практически не отличается от таковой при индуративной эритеме Базина, представляющей собой одну из форм кожного туберкулеза [8]. В подобных случаях для уточнения диагноза необходимо гистологическое исследование биоптатов из пораженных участков кожи.
АА–амилоидоз – системное заболевание, связанное с отложением в тканях нерастворимого фибриллярного амилоидного белка А, также может быть одной из точек соприкосновения ревматологии и фтизиатрии. Известно, что туберкулез легких и костно–суставной системы – наиболее частые причины амилоидоза почек. С другой стороны, амилоидоз при хронических воспалительных заболеваниях суставов, преимущественно при ревматоидном артрите, продолжает оставаться серьезным осложнением и одной из частых причин летального исхода [9]. В ходе ретроспективного анализа, выполненного в Институте ревматологии РАМН за 11–летний период времени, показано, что частота гистологически верифицированного амилоидоза среди пациентов с воспалительными заболеваниями суставов составила 19,6% [10].
Туберкулез
как коморбидная инфекция
В современной ревматологии коморбидные инфекции (КИ) оказывают большое влияние на морбидность и летальность, особенно при системных болезнях соединительной ткани. По данным многоцентрового исследования, в России частота КИ среди стационарного контингента пациентов с РЗ составляет 9,7% [11]. При этом вторичные инфекции развиваются наиболее часто у больных ревматоидным артритом и системной красной волчанкой (СКВ).
Частота развития туберкулеза у больных СКВ, проживающих в эндемичных по данной инфекции регионах, составляет 5–30%. Абсолютное большинство этих больных до развития туберкулезного процесса получали высокие дозы глюкокортикоидов и имели исходно нормальные данные рентгенологического исследования органов грудной клетки. При этом отмечена достаточно высокая (25–30%) встречаемость внелегочных форм туберкулеза. Профилактическое назначение изониазида у данной категории пациентов позволило снизить частоту туберкулезной инфекции с 11 до 2% [12,13].
Проблема туберкулеза при РЗ в последние годы стала еще более значимой с внедрением в клиническую практику так называемых биологических агентов (инфликсимаб и др.), ингибирующих фактор некроза опухоли (ФНО) a. В этом отношении весьма демонстративными представляются результаты исследования, основанного на анализе базы данных AERS (Adverse Effects Report System) Американской комиссии по надзору за пищевыми продуктами и лекарствами (Food&Drug Administration – FDA), куда стекаются все спонтанные сообщения о нежелательных реакциях, как от врачей, так и от производителей препаратов. Оказалось, что на фоне активного внедрения инфликсимаба в лечение больных РА частота активной туберкулезной инфекции увеличилась в 4 раза [14]. В связи с этим, необходимо напомнить, что каждый пациент, для которого планируется лечение ингибиторами ФНО, должен быть обследован для исключения латентной туберкулезной инфекции [15].
Ревматологические синдромы, ассоциированные с противотуберкулезной терапией
Лекарственная красная волчанка – клинико–иммунопатологический синдром, развитие которого обусловлено приемом ряда препаратов, включая изониазид и (реже) рифампицин. Основные клинические проявления: лихорадка, миалгии, артралгии/артриты, серозиты; в 30–40% случаев обнаруживаются асептические легочные инфильтраты. В отличие от СКВ, для лекарственной волчанки не характерны поражения кожи, почек и центральной нервной системы. У всех больных лекарственной волчанкой выявляют антинуклеарные антитела и антитела к гистонам (характерный признак!). Наличие антител к односпиральной ДНК характерно для лекарственной волчанки и для СКВ. Антитела к двуспиральной ДНК высокоспецифичны для СКВ и редко встречаются при лекарственной волчанке. Основной принцип лечения – отмена препарата, спровоцировавшего волчаночный синдром.
Лекарственные тендиниты и тендовагиниты могут быть связаны с приемом фторхинолонов (ФХ) – препаратов второй линии для лечения туберкулеза. Эти побочные явления выявляются достаточно редко (0,01%). Они обусловлены дегенеративными изменениями тендоцитов и нарушением синтеза пептидогликана внеклеточного матрикса. Тендовагиниты чаще встречаются у мужчин старше 50 лет, но могут наблюдаться и у молодых пациентов. Преимущественная локализация процесса – ахилловы сухожилия, реже – сухожилия в области плечевых и лучезапястных суставов. Примечательно наличие взаимосвязи развития «фторхинолоновых» тендопатий и одновременного и/или последовательного применения глюкокортикоидов, независимо от способа введения последних. Следует подчеркнуть, что по данным исследования, выполненного в Институте ревматологии РАМН, при лечении ФХ инфекций различной локализации у больных ревматологического круга возникновение или усугубление уже имеющейся патологии опорно–двигательного аппарата не зафиксировано ни в одном случае [16].
Лекарственная гиперурикемия. Известна способность некоторых противотуберкулезных препаратов (этамбутол, пиразинамид) снижать почечную экскрецию уратов, что может повлечь за собой гиперурикемию и привести к развитию подагры.
Таким образом, в современных условиях накапливается все большее количество данных, свидетельствующих о расширении взаимосвязи туберкулеза и РЗ. Врач–ревматолог, равно как и клиницист другой специальности, должен постоянно сохранять высокий индекс настороженности в отношении этой коварной и грозной инфекции.
Литература
1. Туберкулез. Факты и цифры. Европейское региональное бюро ВОЗ. Февраль 2007 г. Данные на сайте: www.euro.who.int
2. Данные на сайте: www.newsru.com
3. Трифонова А.Ю., Стаханов В.А., Полунина Н.В. и др. Медико–социальные и психологические аспекты заболеваемости населения туберкулезом в современных условиях. Рос. мед. журн. 2005; 5: 9–11.
4. Martin M., Omahes M. Bone and joint tuberculosis: a review of 652 cases. Orthopedics. 1988; 11: 861–866.
5. Bocanegra T.S. Mycobacterial, fungal and parasitic arthritis. In: Rheumatology. Eds. J.P.Klippel, P.A. Diepe. Mosby Year Book Europe Ltd. London, 1994. P. 5.1. –5.12.
6. Franco–Paredes C., Diaz–Borjon A., Senger M.A. et al. The ever–expanding association between rheumatologic diseases and tuberculosis. Am J Med. 2006; 119(6): 470–477.
7. Southwood T., Gaston J.S.H. The molecular basis of Poncet’s disease? Br J Rheumatol. 1990; 29: 491.
8. Иванов О.Л. Кожные ангииты (васкулиты). В кн. Насонов Е.Л., Баранов А.А., Шилкина Н.П. Васкулиты и васкулопатии. Ярославль, Верхняя Волга, 1999: 479–514.
9. Балабанова Р.М. Ревматоидный артрит. В кн. Ревматические болезни. Руководство для врачей. Под ред. В.А.Насоновой, Н.В. Бунчука. М., Медицина, 1997;. 257–294.
10. Муравьев Ю.В., Алексеева А.В. Частота АА– амилоидоза при ревматических заболеваниях (по материалам Института ревматологии РАМН). Научно–практич. ревматол. 2004; 3: 20–22.
11. Белов Б.С., Балабанова Р.М., Манукян С.Г., и др.. Коморбидные инфекции при ревматических заболеваниях. Тез. докл. междунар. конф. ревматол. Чимкент, 2006, 17.
12. Kang I., Park S.H. Infectious complications in SLE after immunosuppressive therapies. Curr Opin Rheumatol 2003; 15: 526–534.
13. Gaitonde S., Pathan E., Sule A. et al. Efficacy of isoniazid prophylaxis in patients with systemic lupus erythematosus receiving long term steroid treatment. Ann Rheum Dis 2002; 61: 251–253.
14. Keane J, Gershon S, Wise RP, et al. Tuberculosis associated with infliximab, a tumor necrosis factor alpha–neutralizing agent. N Engl J Med. 2001; 345(15): 1098–1104.
15. Furst DE, Breedveld FC, Kalden JR, et al. Updated consensus statement on biological agents, specifically tumour necrosis factor {alpha} (TNF{alpha}) blocking agents and interleukin–1 receptor antagonist (IL–1ra), for the treatment of rheumatic diseases, 2005. Ann Rheum Dis. 2005;64 Suppl 4: 2–14
16. Белов Б.С. Новые подходы к применению антимикробных препаратов в ревматологии. Автореф. дисс… докт. мед. наук. М., 2003. 39 с.
Источник


