Васкулит при ревматоидном артрите симптомы

Ревматоидный васкулит (РВ) — достаточно редкое осложнение тяжело протекающего ревматоидного артрита (встречается у 1 — 5 % пациентов). РВ — вариант «внесуставных» проявлений заболевания, когда в процесс воспаления вовлекаются артерии мелкого и среднего калибра, порой напоминает узелковый периартрит. Почти половина больных, у которых развился ревматоидный артрит, умирает в течение первых 5 лет.
«Типичный» пациент
Данный васкулит обычно возникает у пациентов с «тлеющим», серопозитивным ревматоидным артритом (РА). Чаще встречается у мужчин, чем у женщин. «Типичный» больной с ревматоидным васкулитом:
● страдает на протяжении 10 лет деструктивным РА;
● как правило, курит;
● имеет повышенную скорость оседания эритроцитов (СОЭ);
● присутствует ревматоидный фактор.
Васкулит при ревматоидном артрите характеризуется поражением мелких и среднего диаметра артерий, намного реже в процесс воспаление вовлекаются крупные кровеносные сосуды, что приводит к утолщению стенки и уменьшению просвета, иногда артерия блокируется полностью. Все это, в конечном счете, ухудшает кровоснабжение тканей, появляется ишемия. Наиболее часто страдают: кожа, нервы, глаза, сердце, легкие, головной мозг, органы желудочно-кишечного тракта, почки.
Одна из особенностей васкулита — у больных с ревматоидным артритом “затухает суставная” симптоматика. Довольно часто поражаются одновременно несколько органов и систем. Полиорганная форма может протекать молниеносно, быстро привести к смерти. Тем не менее, бывают случаи легкого течения, когда наблюдается моноорганное поражение, например, воспаление только внутрикожных артерий.
Распространенность и факторы риска
В последние три десятилетия отмечается снижение заболеваемости, что связано, как считают, с улучшением лечения ревматоидного артрита. По данным статистики, у 1 до 5% больных с РА возможно развитие васкулита. Тем не менее, при аутопсии патология выявляется в 15 — 31% случаев. Пятилетняя смертность составляет 30 — 50%. Такой высокий уровень связан с большой частотой развития осложнений и токсичностью лечения.
Частота РА в зависимости от пола и возраста
Следующие факторы увеличивают риск возникновения этой патологии:
● Положительный анализ на ревматоидный фактор (антитела IgM, белки, которые продуцируются иммунной системой, атакуют собственные ткани организма, ошибочно принимая их за чужеродные).
● Присутствие в крови анти — ццп/ anti-ccp (антитела к циклическому цитруллиновому пептиду).
● Мужской пол (у 1 из 9 мужчин могут возникнуть симптомы васкулита при ревматоидном артрите).
● Курение.
● Наличие ревматоидных узелков.
● Появление ревматоидного артрита в зрелом возрасте и продолжительность болезни более 10 лет.
Многие ученые предполагают, что есть генетическая предрасположенность к развитию ревматоидного васкулита. Особую роль в появление РВ отводят длительному курению. Снижение в общей популяции числа «заядлых курильщиков» в развитых странах, как считают, отразилось на снижении заболеваемости ревматоидным васкулитом.
Клинические проявления заболевания
При поражении артерий, которые кровоснабжают кончики пальцев, вначале появляются болезненные дефекты (некроз) кожных покровов вокруг ногтей. Без лечения процесс переходит в более тяжелые формы: появляется язва, как правило, к ней присоединяется инфекция, способствующая возникновению гангрены, что в конечном счете приводит к ампутации.
Ревматоидный васкулит рук
Если в воспалительный процесс вовлекаются сосуды, питающие нервы, то возникает чувство онемения, покалывания и боль в конечностях, со временем присоединяются парезы (частичная утрата двигательной функции рук и/или ног). Поражение сосудов глаза приводит к так называемому склериту, который характеризуется появлением покраснения белочной оболочки глазного яблока, болью и повышенной чувствительностью к свету.
Склерит при РА
Кашель, боль в груди и одышка возникает, когда воспаляются мелкие сосуды перикарда или плевры. В первом случае это воспаление серозной оболочки, которая покрывает сердце, во втором — легкие.
Редко, но бывают случаи, когда сужение просвета артерий, питающих головной мозг, сердце или органы брюшной полости, достигает такой точки, что возникает клиника инсульта, инфаркта, признаки острого живота (ишемия органов желудочно-кишечного тракта).
Помимо вышеперечисленных локальных проявлений, как правило, встречаются общие симптомы ревматоидного васкулита:
• лихорадка,
• озноб,
• ночная потливость,
• потеря веса,
• выраженная слабость.
Диагностика
Большинство отклонений в результатах лабораторных анализов, которые наблюдаются при ревматоидном васкулите, не являются специфичными для этого заболевания. Например, повышение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка — это признаки воспалительного процесса, которые часто встречаются и при других патологиях.
Гипокомплектемия (снижение белков системы комплемента), присутствие в крови антиядерных антител (ANA) и атипичных антинейтрофильных цитоплазматических антител (атипичные ANCA) — характерные находки при РВ, а ревматоидный фактор, как правило, резко повышен. Тем не менее, все перечисленные лабораторные тесты не являются «надежным» доказательством присутствие РВ. Окончательный диагноз можно поставить только после биопсии.
Постановка диагноза ревматоидного васкулита обычно включает:
• сбор анамнеза (истории болезни пациента);
• клинический осмотр врача;
• соответствующие лабораторные исследования;
• другие специализированные методики обследования, назначение которых в основном зависит от локализации процесса.
Рентген грудной клетки, ЭКГ, КТ или МРТ (головного мозга или брюшной полости), ангиография, эндоскопия желудочно-кишечного тракта, биопсия и оценка нервной проводимости — все эти методики широко применяются в диагностике РВ.
Рекомендуем прочитать о классификации васкулитов. Вы узнаете о классификации типов воспаления, наиболее часто встречаемых васкулитах.
А здесь подробнее об уртикарном васкулите.
Лечение
Первая линия лечения ревматоидного васкулита предусматривает использование кортикостероидов (как правило, это преднизолон). Обычно этот препарат назначают совместно с метотрексатом или азатиоприном. В случае тяжелого начала заболевания, когда присутствует серьезное поражение органов, применяются высокие дозы преднизолона в сочетании с циклофосфамидом. Ритуксан (ритуксимаб) — новый препарат, который в последние пять лет начал применяться в качестве первой линии терапии. Предварительные исследования показали его высокую эффективность в достижении длительных ремиссий.
Постоянное и адекватное лечение ревматоидного артрита имеет решающее значение для предотвращения возникновение РВ, что способно улучшить качество жизни и увеличить ее продолжительность. На данный момент не существует лечения, которое способно полностью избавить от этого недуга. Тем не менее, своевременная диагностика и лечение позволяют эффективно контролировать ревматоидный васкулит. И даже если возник рецидив, современная терапия успешно с ним справится.
Прошлое, настоящее и будущее
Ревматоидный васкулит — самое серьезное осложнение РА, значительно усугубляющее его течение, является для больного тяжелым испытанием. Редкость данной патологии и отсутствие четких клинических проявлений всегда создавали трудности в проведении научных исследований и разработке стандартных подходов к терапии. К счастью, распространенность ревматоидного васкулита имеет тенденцию к снижению, что связано с использованием новых методов лечения РА.
По всему миру в ведущих медицинских центрах проводятся исследования, цель которых — понять причину, биологию, а также разработать новые варианты лечения ревматоидного васкулита. Появившийся в последние десятилетие класс препаратов (ингибиторы фактора некроза опухолей, ритуксимаб, абатацепт и др.) имеет, по предварительным данным, высокий терапевтический потенциал. Тем не менее, на сегодняшний день еще мало завершенных клинических исследований, что не дает возможность широкого использования данных препаратов в клинической практике.
Источник
Ревматоидный васкулит представляет собой тяжелую осложненную форму хронического ревматоидного артрита, при которой воспалительный процесс охватывает мелкие и средние кровеносные сосуды, разрушая их. В редких случаях заболевание может распространяться на крупные венозные и артериальные стволы. При отсутствии правильного и своевременного лечения в течение 5 лет умирает 50% заболевших.
Механизм возникновения
В формировании васкулита при ревматоидном артрите задействованы аутоиммунные механизмы человеческого организма, которые при стечении некоторых факторов разрушают собственные ткани. При указанном заболевании объектом разрушения является соединительная ткань, покрывающая снаружи стенки кровеносных сосудов.
Мишенями поражения васкулитом являются ткани мелких и средних сосудов, артерий и вен, нервов, перикарда, плевры, легких, глазного яблока, головного мозга. Часто воспаление суставов переходит на близлежащие сосуды, а затем с током крови распространяется по всему организму.
Главные причины воспалительного поражения стенок сосудов кровеносной системы до сих пор не установлены. Факторами, способствующими переходу ревматоидного артрита (РА) в васкулит, надо считать:
Как часто Вы сдаете анализ крови?
- наличие положительного ревматоидного фактора;
- продолжительное течение тлеющего хронического РА (свыше 10 лет);
- наследственную предрасположенность;
- пониженный иммунитет;
- длительное курение;
- возникновение РА в зрелом возрасте;
- повышение СОЭ;
- инфекционные болезни;
- чрезмерное поступление в организм внутривенных медикаментов;
- неблагоприятное физическое воздействие (лучевая радиация, ожоги, травмы, переохлаждения) и др.
Болезнь чаще наблюдается у мужчин, чем у женщин. При переходе РА в осложненную стадию болезни, симптоматика, связанная с поражением суставов, приглушается.
Классификация
Васкулит в зависимости от области распространения подразделяется на 3 типа:
- Дигитальный (пальцевый) артериит. Чаще всего поражает пальцы нижних и верхних конечностей. Характеризуется разрушением стенок подкожных сосудов с образованием тромбов. Самый распространенный тип указанного заболевания.
- Воспаление мелких кровеносных сосудов (капилляров, артериол, венул). Происходит истончение их стенок и просачивание под кожный покров крови и питательных веществ, что вызывает изъязвления, появление розовых папул. В патологический процесс могут вовлекаться и более крупные сосуды.
- Некротизирующий артериит. Поражает мелкие, крупные и средние кровеносные сосуды, периферические нервные окончания, внутренние органы. Вызывает быстрый некроз тканей.
Васкулит может иметь первичную или вторичную природу, полиорганную или моноорганную форму.
Признаки и симптомы
Симптомы васкулита на начальном этапе болезни могут быть следующие:
- повышение температуры тела;
- ломота в суставах;
- слабость;
- потливость по ночам;
- снижение веса;
- головная боль;
- онемение конечностей;
- ухудшение зрения.
В данный период начинается поражение кровеносных сосудов и близлежащих тканей. Дальнейшие проявления болезни зависят от места расположения очага воспаления.
При поражении кровеносных сосудов верхних и нижних конечностей на коже пальцев вокруг фаланг ногтей появляются кожные высыпания, многочисленные ревматоидные узелки, переходящие впоследствии в трофические язвы и некрозы, приводящие без правильного лечения к гангрене. Воспаление может подниматься вверх по конечности, охватывая большие области.
При распространении болезни на сосуды, питающие головной мозг, могут появиться нарушения памяти, внимания, мышления, развиться инсульт.
Если патологический процесс развивается на сосудах, кровоснабжающих нервную ткань, то могут наблюдаться такие проявления болезни, как нарушение чувствительности, покалывание или боль в конечностях, парезы.
Васкулит часто распространяется на сосуды глаза, провоцирует возникновение склерита. Болезнь характеризуется покраснением, сухостью, болью и резью глаз, повышенной светочувствительностью.
В некоторых случаях васкулит ревматоидного типа проявляется признаками болезней сердца, органов дыхания, острого живота и др. Суставная симптоматика при этом уменьшается, уступая место признакам нарушения кровообращения.
Диагностика
Для назначения эффективного лечения при подозрении на ревматический васкулит проводится тщательная диагностика, включающая:
- сбор полного анамнеза с учетом жалоб больного;
- беседу по поводу возникновения и развития болезни, выявление генетического фактора и пр.;
- визуальный осмотр;
- лабораторный анализ мочи, крови, биологического материала (пораженных тканей);
- инструментальные методы — рентгенография, МРТ, КТ, УЗИ, ЭКГ, эндоскопия ЖКТ и др.
Предметами лабораторного рассмотрения являются кровь, моча, биологический материал больного. Результаты исследования крови, характерные для данной болезни, могут включать:
- повышение уровня С-реактивного белка;
- чрезмерно высокая концентрация ревматоидных факторов;
- увеличение СОЭ;
- присутствие атипичных тел ANCA, ANA;
- снижение белков системы комплемента и пр.
Результаты многих лабораторных анализов не являются специфичными для данного заболевания, поэтому важен дифференциальный подход.
Как вылечить
Васкулит ревматоидного типа является неизлечимым заболеванием. Его лечение преследует цели:
- достижение состояния долговременной ремиссии;
- предупреждение разрушения внутренних систем;
- снижение риска возникновения осложнений;
- продление жизни больного.
Врачи-ревматологи проводят борьбу с острыми формами указанного заболевания при помощи агрессивной терапии (пульс-терапии). Главный метод данного лечения состоит в сочетании антибиотиков с препаратами, подавляющими иммунитет. Для этих целей применяется следующая комбинация:
- Преднизолон — глюкокортикостероидный препарат;
- Циклофосфан — иммунодепрессант.
Эффективна кратковременная терапия ревматизма большими дозами. Лекарства вводятся внутривенно по схемам и в дозах, назначенных лечащим врачом с учетом индивидуальных особенностей организма пациента.
Больной плохо переносит лечение в связи с тяжелыми последствиями.
Иногда применяется в лечении васкулитов Хлорамбуцил. Допускается короткий курс препарата из-за высокой вероятности образования злокачественных опухолей.
В качестве дополнительного лечения могут применяться:
- Дипиридамол, активизирующий кровоток, улучшающий качество крови;
- Циклофосфамид, устраняющий воспалительные процессы в стенках сосудов;
- плазмофорез, представляющий процедуру очистки крови.
Поддерживающая терапия производится Азатиоприном, Талидомидом, Пентоксифиллином и др. Для лечения трофических язв используют наружные мази с левомицетином и клостридиопептидазой (Ируксол).
Несмотря на выполнение врачебных рекомендаций, прогноз болезни неблагоприятный. Происходит постепенное разрушение кровеносной системы, формирование полиорганной недостаточности. Риск смертельных исходов высок. Лекарственные средства способны только увеличить продолжительность жизни больного без улучшения ее качества.
Источник
Васкулит ревматоидный — одно из проявлений хронического ревматоидного артрита, сопровождающееся повреждением стенки различных сосудов, от капилляров кожи до крупных артериальных или венозных стволов. Прогрессирование такого васкулита без надлежащей немедленной терапии может приводить к усугублению артрита и инвалидизации пациента.
Этиологические факторы
Пациенты часто интересуются, что это за болезнь — ревматоидный васкулит. Этот недуг не является самостоятельной патологией, а представляет собой особую форму ревматоидного артрита.
Причины развития васкулита при ревматоидном артрите доподлинно неизвестны. Однако существует целый ряд внутренних состояний, негативно влияющих на суставы и кровеносные сосуды и, соответственно, провоцирующих формирование недуга. К ним относят:
- воспалительные процессы в стенках сосудов;
- аутоиммунные реакции, стимулирующие разрастание ткани синовиальных суставных оболочек, что в итоге приводит к хрящевым и суставным деформациям;
- понижение активности кровяных клеток (моноцитов, макрофагов), осуществляющих синтез цитокинов и поддерживающих противовоспалительные реакции;
- увеличение синтеза (и соответственно, повышение количества в крови) иммуноглобулинов G и M (внутренние иммунные ревматоидные факторы). Снижение же концентрации G-иммуноглобулина в крови — признак эффективности проводимого лечения.
К группам риска по высокой вероятности возникновения васкулита ревматоидного относят пациентов мужского пола, имеющих высокую концентрацию ревматоидных факторов в крови.
Доктора продолжают выяснять причины недуга, чтобы в дальнейшем разработать эффективное этиотропное лечение.
Классификация
Ревматоидный васкулит подразделяют на несколько форм:
- Васкулит, сопровождающийся воспалением в стенках мелких (венул, капилляров, артериол) сосудов. При этом стенки их истончаются, и сквозь них легко выходят питательные вещества и кровь. Кожа больного покрывается розовыми папулами, трофическими язвами и высыпаниями.
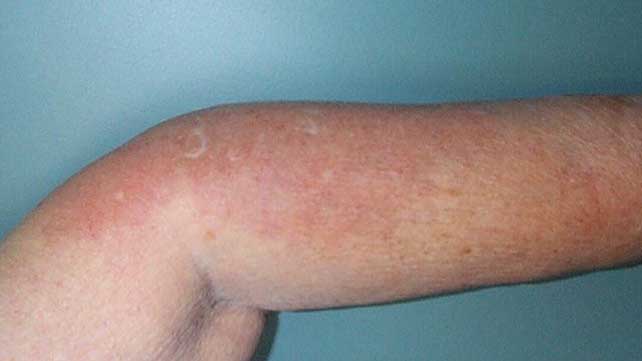
- Артериит дигитальный. Характеризуется воспалением с последующим разрушением стенок подкожных сосудов и формированием тромбов. При этом клинические проявления визуализируются на ногтях, пальцевых фалангах и кистях больного.
- Васкулит некротизирующий. Сопровождается поражением сосудов внутренних органов и повреждением нервной периферической системы.
Клинические проявления
Симптомы ревматоидного васкулита в зависимости от стадии болезни могут быть неспецифическими и специфическими.
Так, начальный этап патологии характеризуется появлением неспецифических признаков:
- головные боли (интенсивные);
- онемение конечностей;
- резкое уменьшение веса;
- слабость;
- снижение зрения;
- гипертермия до критических цифр;
- обмороки;
- ломота в суставах;

- небольшая припухлость в височной области.
Данные признаки, как правило, являются предшественниками кожных проявлений: кровоизлияний, волдырей, покраснений, красных точек. Если процесс не остановлен на этой стадии при помощи терапии, развивается средняя и тяжелая формы недуга. При этом накожные волдыри превращаются в крупные пузыри, со временем трансформирующиеся в изъязвления и некрозы, чаще всего локализующиеся на конечностях.
Характерными проявлениями ревматоидного васкулита (фото см. выше) являются многочисленные ревматоидные узелки, формирующиеся на пальцах.
Кроме того, на присутствие васкулита указывают:
- саркоидоз;
- перикардит;
- гангрена периферическая;
- множественный мононеврит;
- склерит;
- поражение околоногтевой области.
Все эти патологии — классические спутники васкулита, позволяющие с уверенностью говорить о присутствии у пациента данной патологии, однако окончательный диагноз доктор устанавливает лишь после тщательной диагностики.
Диагностические мероприятия
Дабы лечение недуга было максимально эффективным, необходимо распознавать его на самых ранних стадиях. Однако ранние проявления васкулита легко спутать с другими хроническими болезнями вследствие их неспецифичности. Потому врачи прибегают к дифференциальной диагностике и дополнительным методам обследования:
- анализ крови (общий и биохимический развернутый);
- определение концентрации печеночных ферментов и креатинина;
- анализ мочи;
- серологические тесты.
Бакисследование крови необходимо для исключения инфекционных болезней. Кроме того, пациенту может быть назначено прохождение КТ, УЗИ (дуплексное), МРТ, ангиографии, рентгенографии.
При проведении дифференциальной диагностики принимают во внимание следующие характерные отличия васкулита ревматического:
- повышение содержания в крови С-реактивного белка;
- участие в патологическом процессе крупных сосудистых стволов с формированием некротических очагов в их стенках (так называемый эрозивный артрит);
- чрезмерно высокая концентрация иммуноглобулинов G и М (ревматоидных факторов);
- повышенные концентрации иммунных компонентов комплемента С 3, 1 и 4.
Лечение ревматоидного васкулита
Терапия, соответствующая состоянию пациента, должна подбираться специалистом-ревматологом. Вследствие того что васкулит — вторичный недуг, формирующийся на фоне РА, к лечению его подходят комплексно. Дополнительные терапевтические мероприятия проводят в том случае, если на теле пациента уже образовались трофические изъязвления.
Терапия васкулита ревматоидного направлена:
- на обязательное достижение ремиссии;
- максимальное снижение вероятности осложнений;
- поддержание внутренних органов и предупреждение в них деструктивных процессов.
Как правило, доктора применяют следующие схемы лечения:
- пульс-терапия интермиттирующая;
- поддерживающее лечение.
Агрессивная терапия (пульс-терапия)
Наиболее эффективной методикой, применяемой для лечения острых проявлений ревматоидного васкулита, является комбинация «Циклофосфан» + «Преднизолон».
«Циклофосфан» — это иммунодепрессант, «Метилпреднизолон» — представитель фармгруппы глюкокортикостероидных средств. Вводят пациенту данные лекарства внутривенно однократно каждые две недели, курсом 6 недель. При этом дозировки составляют: 1 г «Метилпреднизолона» и 15 мг/кг «Циклофосфана». По прошествии 6 недель кратность введения лекарств увеличивают до 1 раза в 3 недели курсом 9-12 месяцев. Четкое выполнение терапевтической схемы позволяет достаточно быстро достичь ремиссии недуга.
Другие препараты
Высокие дозировки гормонов при лечении ревматоидного васкулита, симптомы которого описаны в соответствующем разделе, не рекомендуются, так как при этом очень высока вероятность появления нежелательных побочных явлений.
Иногда в терапии коротким курсом используют «Хлорамбуцил». Несмотря на его эффективность при васкулитах, препарат применяется в исключительных случаях вследствие высокой онкоопасности.

«Метотрексат», относящийся к фармгруппе иммунодепрессантов, в лечении состояния не применяют, так как при его использовании высоки риски усугубления симптоматики и возникновения ревматоидных узелков.
«Циклофосфамид» значительно снижает воспалительные проявления в сосудистой стенке. Назначается лекарство в малых дозах при рецидивах.
«Дипиридамол» назначается для улучшения кровотока.
Тяжелые васкулиты и криоглобулинемию лечат проведением плазмафереза.
Поддерживающее лечение осуществляется введением «Азатиоприна» (имеет массу побочных эффектов), «Пентоксифиллина», «Дипиридамола», «Талидомида».

Лечение трофических язв
В случае появления трофических язв на коже пациента их обязательно дополнительно лечат. Если в ране присутствует отделяемое (сукровица либо гной), ее обрабатывают противовоспалительными наружными лекарствами, устраняющими болезненность и ускоряющими заживление дефекта.
Накладывать на рану любые повязки и бинты запрещено. Доктора советуют применение наружных мазей с клостридиопептидазой и левомицетином («Ируксол»).
Прогнозы
Васкулит — серьезный недуг, нуждающийся в комплексном подходе и постоянном контроле. Правильно подобранная и вовремя проведенная терапия, включающая ГКС и цитостатики, значительно улучшает прогнозы ревматоидного васкулита и выживаемость больных. Так, подобное лечение узелкового полиартериита обеспечивает пятилетнюю выживаемость 78 % больных. Основная масса летальных исходов при этом фиксируется на протяжении первого года болезни по причине развивающихся недугов ЖКТ, сердца, ЦНС и почек.
Адекватная терапия полиартериита микроскопического гарантирует 5-летнюю выживаемость более 65 % пациентам. Большинство летальных исходов связано с легочными кровотечениями и вторичными инфекциями. Кроме того, прогноз определяется и состоянием почек.
При артериите Такаясу до 80 % больных имеют 15-летнюю выживаемость. Смертность при данной патологии наступает в результате инсультов и инфарктов.
Терапия артериита гигантоклеточный обеспечивает 5-летнюю выживаемость 100 % пациентов, однако при этом велика вероятность осложнений в виде поражений глазных артерий и, как следствие, необратимой слепоты.
Профилактические меры
Васкулит ревматоидный — опасная патология, приводящая к ломкости и последующему разрушению сосудистой стенки с возникновением кровоизлияний, а также нарушению кровоснабжения различных органов и, как следствие, их некрозу.
Потому адекватная профилактика играет важную роль в поддержке не только сосудов, но и организма в общем. Рекомендуемая профилактика не требует от больного значительных усилий. Необходимо лишь:
- избегать излишней инсоляции. Особенно важно защищаться от избыточного солнечного излучения пациентам, у которых РВ манифестируется накожными геморрагиями;
- не допускать переохлаждений;
- избегать чрезмерных физических нагрузок;
- исключить потребление аллергенной пищи (шоколад, яйца, апельсины) и алкоголя;
- поддерживать позитивный психологический настрой;
- предупреждать появление и искоренять хронические инфекционные очаги;
- избегать контактов с химикатами;
- вовремя проходить курсы терапии.
Источник


