Венозный застой и артроз
Артроз – это хроническое прогрессирующее заболевание сустава с постепенным разрушением хряща, нарастанием патологических изменений в капсуле, синовиальной оболочке, прилегающих костях и связках. Проявляется болями, утренней скованностью и ограничением подвижности. Со временем симптоматика усугубляется, на поздних стадиях возникают тяжелые нарушения функции конечности. Диагноз выставляется на основании анамнеза, данных осмотра и результатов рентгенографии. Лечение обычно консервативное, включает ЛФК, противовоспалительные препараты, физиолечение, блокады. При разрушении суставных поверхностей выполняется эндопротезирование.
Общие сведения
Артроз – хроническое заболевание, при котором в суставе из-за нарушения обменных процессов развиваются прогрессирующие дегенеративно-дистрофические изменения. Является наиболее распространенной суставной патологией, диагностируется у 6-7% населения. С возрастом заболеваемость резко увеличивается. Болезнь выявляется у 2% людей моложе 45 лет, у 30% – от 45 до 64 лет и у 65-85% – в возрасте 65 лет и старше. Наибольшее клиническое значение в силу своего негативного влияния на уровень жизни и трудоспособность пациентов имеют артрозы крупных и средних суставов конечностей.
Артроз
Причины артроза
В ряде случаев болезнь возникает без видимых причин, называется идиопатической или первичной. Существует также вторичный артроз – развившийся в результате какого-то патологического процесса. Наиболее распространенные причины вторичного артроза:
- Травмы: переломы, повреждения менисков, разрывы связок, вывихи.
- Дисплазии: врожденный вывих бедра, врожденные аномалии коленного и голеностопного суставов, верхних конечностей.
- Слабость соединительной ткани: болезни и состояния, при которых наблюдается повышенная подвижность суставов и слабость связочного аппарата.
- Аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка.
- Неспецифическое и специфическое воспаление: острый гнойный артрит, туберкулез и пр.
- Нарушения метаболизма и некоторые эндокринные патологии.
- Дегенеративно-дистрофические процессы: болезнь Пертеса и другие остеохондропатии, рассекающий остеохондрит.
- Заболевания системы крови: гемофилия, сопровождающаяся частыми кровоизлияниями в сустав.
Факторы риска
К числу факторов риска развития артроза относятся:
- Пожилой возраст, нарушения эндокринного баланса в постменопаузе у женщин.
- Излишний вес (при ожирении из-за повышенной нагрузки сустав постоянно перегружается, суставные поверхности преждевременно «изнашиваются»).
- Чрезмерная нагрузка и повторяющиеся микротравмы, обусловленные условиями труда, неправильной организацией тренировок (особенно при наличии в анамнезе травм сустава), некоторыми заболеваниями, а также последствиями болезней и травм.
- Внутрисуставные вмешательства, особенно высокотравматичные операции с удалением большого количества тканей, в результате чего суставные поверхности становятся неконгруэнтными, а нагрузка на них увеличивается.
- Наследственная предрасположенность (наличие артроза у ближайших родственников).
- Нейродистрофические нарушения в шейном либо поясничном отделах позвоночника (плечелопаточный переартрит, синдром пояснично-подвздошной мышцы).
Патогенез
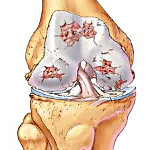
Артроз – полиэтиологическое заболевание, в основе которого, вне зависимости от конкретных причин возникновения, лежит нарушение нормального образования и восстановления клеток хрящевой ткани. В норме суставной хрящ гладкий, эластичный. Это позволяет суставным поверхностям беспрепятственно двигаться друг относительно друга.
При артрозе хрящ становится шершавым, суставные поверхности начинают «цепляться» друг за друга при движениях. От хряща отделяются небольшие кусочки, которые попадают в полость сустава и свободно перемещаются в суставной жидкости, травмируя синовиальную оболочку. В поверхностных зонах хряща возникают мелкие очаги обызвествления. В глубоких слоях появляются участки окостенения.
В центральной зоне образуются кисты, сообщающиеся с полостью сустава, вокруг которых из-за давления внутрисуставной жидкости также формируются зоны окостенения. Из-за постоянной травматизации капсула и синовиальная оболочка сустава при артрозе утолщаются. На синовиальной оболочке появляются ворсинки, в капсуле образуются очаги фиброзного перерождения.
Со временем прилегающие поверхности кости деформируются, на их краях появляются костные выступы. Из-за повышенной нагрузки в связках и мышцах возникают очаги фиброзного перерождения. Увеличивается вероятность повреждения связочно-мышечного аппарата. При значительном разрушении хряща движения резко ограничиваются, возможно образование анкилозов.
Классификация
С учетом локализации в травматологии и ортопедии различают артрозы плечевого, локтевого, лучезапястного, голеностопного и других суставов. В зависимости от тяжести поражения выделяют три стадии патологии:
- Первая стадия – выраженные морфологические изменения отсутствуют, нарушен состав синовиальной жидкости. Жидкость хуже снабжает хрящевую ткань питательными веществами, устойчивость хряща к обычным нагрузкам снижается. Из-за перегрузки суставных поверхностей возникает воспаление, появляются боли.
- Вторая стадия – суставной хрящ начинает разрушаться, появляются краевые костные разрастания по краям суставной площадки. Боли становятся постоянными, привычными, воспалительный процесс то затихает, то обостряется. Отмечается слабое или умеренное нарушение функции околосуставных мышц.
- Третья стадия – суставной хрящ истончен, есть обширные очаги разрушения. Отмечается значительная деформация суставной площадки с изменением оси конечности. Связки становятся несостоятельными и укорачиваются, развивается патологическая подвижность сустава в сочетании с ограничением естественного объема движений.
Симптомы артроза
Заболевание развивается исподволь, постепенно. В некоторых случаях первым симптомом становится хруст при движениях, чаще выраженный при гонартрозе и артрозе плечевого сустава. Многие больные артрозом отмечают чувство дискомфорта в суставе и преходящую тугоподвижность при первых движениях после периода покоя. Но самым постоянным симптомом артроза является боль.
Боли при артрозе
Вначале пациентов беспокоят слабые кратковременные боли без четкой локализации, усиливающиеся при физической нагрузке. Со временем болевые ощущения становятся все более выраженными, возникает заметное ограничение движений. Из-за повышенной нагрузки начинает болеть сустав с противоположной стороны. Наиболее яркими признаками являются:
- Стартовая боль. Возникает во время первых движений после состояния покоя и проходит при сохранении двигательной активности. Обусловлена детритом – пленкой из компонентов разрушенной хрящевой ткани, которая оседает на суставных поверхностях. При движениях детрит перемещается с хряща в завороты суставных сумок, поэтому боли исчезают.
- Связь с физической нагрузкой. При длительной нагрузке (ходьбе, беге, стоянии) боли усиливаются, а в покое стихают. Это связано со снижением способности хряща обеспечивать амортизацию при движениях.
- Связь с погодой. Боли усиливаются под действием неблагоприятных погодных факторов: повышенной влажности, низкой температуры и высокого атмосферного давления.
- Ночные боли. Причиной является венозный застой, а также повышение внутрикостного давления крови.
- Блокады сустава. Сопровождаются внезапными резкими болями. Причиной блокады становится ущемление суставной мыши – кусочка хряща или кости, свободно лежащего в полости сустава.
Периоды обострений чередуются с ремиссиями. Обострения артроза часто возникают на фоне повышенной нагрузки, в этой фазе выявляются синовиты, сопровождающиеся другой болью – постоянной, ноющей, распирающей, не зависящей от движений. Из-за болей мышцы конечности рефлекторно спазмируются, что вызывает ограничение подвижности.
Другие симптомы артроза
По мере прогрессирования болезни отмечается усиление уже существующих проявлений и возникновение новой симптоматики, обусловленной постепенным разрушением сустава:
- Хруст со временем становится все более постоянным.
- В покое появляются мышечные судороги, неприятные ощущения в мышцах и суставе.
- Из-за нарастающей деформации и выраженного болевого синдрома развивается хромота.
- При коксартрозе на поздней стадии больной не может сидеть из-за ограничения сгибания бедра.
Внешние изменения
При осмотре на ранних стадиях визуальные изменения не выявляются. Сустав нормальной формы, возможен незначительный отек. При пальпации определяется нерезкая или умеренная болезненность. Движения практически в полном объеме. В последующем деформация становится все более заметной, при пальпации выявляется выраженная болезненность, при этом пациент, как правило, четко отмечает наиболее болезненные точки.
По краю суставной щели определяются утолщения. Движения ограничены, обнаруживается нестабильность в суставе. Может выявляться искривление оси конечности. При развитии реактивного синовита сустав увеличен в объеме, имеет шарообразный вид, мягкие ткани выглядят «выбухающими», пальпаторно определяется флюктуация (зыбление).
Осложнения
На поздних стадиях артроза деформация становится еще более выраженной, сустав искривляется, формируются контрактуры, обусловленные грубыми изменениями костей и окружающих структур. Опора затруднена, при передвижении пациенту с артрозом приходится использовать трость либо костыли. Ограничивается трудоспособность, возможна инвалидизация.
Диагностика
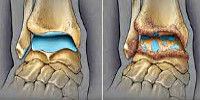
Диагноз выставляется врачом-ортопедом на основании характерных клинических признаков и рентгенологической картины артроза. При гонартрозе проводится рентгенография коленного сустава, при коксартрозе выполняются снимки тазобедренного сустава и пр. Рентгенологическая картина артроза складывается из признаков дистрофических изменений в области суставных хрящей и прилегающей кости.
Суставная щель сужена, костная площадка деформирована и уплощена, выявляются кистовидные образования, субхондральный остеосклероз и остеофиты. В некоторых случаях обнаруживаются признаки нестабильности сустава: искривление оси конечности, подвывихи. Яркость клинических проявлений не всегда коррелирует с выраженностью рентгенологических признаков болезни, однако определенные закономерности все же существуют.
С учетом рентгенологических признаков специалисты в области травматологии и ортопедии выделяют следующие стадии артроза (классификация Kellgren-Lawrence):
- 1 стадия (сомнительный артроз) – подозрение на сужение суставной щели, остеофиты отсутствуют либо имеются в небольшом количестве.
- 2 стадия (мягкий артроз) – подозрение на сужение суставной щели, четко определяются остеофиты.
- 3 стадия (умеренный артроз) – явное сужение суставной щели, есть четко выраженные остеофиты, возможны костные деформации.
- 4 стадия (тяжелый артроз) – выраженное сужение суставной щели, крупные остеофиты, ярко выраженные костные деформации и остеосклероз.
Иногда рентгеновских снимков недостаточно для точной оценки состояния сустава. Для изучения костных структур выполняют КТ, для визуализации мягких тканей – МРТ. При подозрении на наличие хронического заболевания, вызвавшего вторичный артроз, назначают консультации соответствующих специалистов: эндокринолога, гематолога и пр. При необходимости дифференцировки артроза с ревматическими болезнями пациента направляют на консультацию к ревматологу.

Рентгенография локтевого сустава. Признаки артроза: сужение суставной щели (синяя стрелка), остеофиты (красная стрелка), склероз суставных поверхностей.
Лечение артроза
Основной целью лечения пациентов с артрозом является предотвращение дальнейшего разрушения хряща и сохранение функции сустава. Терапия длительная, комплексная, включает в себя как местные, так и общие мероприятия. Обычно осуществляется в амбулаторных условиях. В период обострения, особенно – на поздних стадиях и при развитии упорного рецидивирующего синовита возможна госпитализация.
Немедикаментозное лечение
Одной из важнейших задач врача-ортопеда при лечении больного артрозом является оптимизация нагрузки на сустав. Необходимо исключить длительную ходьбу, повторяющиеся стереотипные движения, долгое пребывание на ногах, продолжительное нахождение в фиксированной позе и переноску тяжестей. Огромную роль в минимизации нагрузки на суставные поверхности играет снижение массы тела при ожирении.
В период ремиссии пациента направляют на лечебную физкультуру. Комплекс упражнений зависит от стадии артроза. В начальных стадиях разрешается плавание и велосипедный спорт, при выраженном артрозе следует выполнять специально разработанный комплекс упражнений в положении лежа или сидя. В период обострения артроза назначается полупостельный режим. На поздних стадиях рекомендуется ходьба с костылями или тростью.
Медикаментозная терапия
Медикаментозное лечение осуществляется в фазе обострения артроза, подбирается специалистом. Самолечение недопустимо из-за возможных побочных эффектов (например, негативного влияния нестероидных противовоспалительных препаратов на слизистую желудка). Терапия включает в себя:
- НПВС. Пациентам назначают диклофенак, ибупрофен и их аналоги, иногда – в сочетании с седативными препаратами и миорелаксантами. Дозу подбирают индивидуально с учетом противопоказаний. Наряду с медикаментами для приема внутрь применяют внутримышечные инъекции и ректальные свечи.
- Гормональные средства. При реактивных синовитах выполняются пункции суставов с последующим введением глюкокортикостероидов. Количество введений ГКС не должно превышать 4 раз в течение года.
- Хондропротекторы. Относятся к лекарствам для длительного применения. Введение препаратов в сустав осуществляется по определенной схеме. Для местного применения используются согревающие и противовоспалительные мази.
Физиотерапевтическое лечение
Для купирования болевого синдрома, уменьшения воспаления, улучшения микроциркуляции и устранения мышечных спазмов пациента с артрозом направляют на физиотерапию:
- В фазе обострения. Назначают лазеротерапию, магнитотерапию и ультрафиолетовое облучение,
- В фазе ремиссии. Показан электрофорез с димексидом, тримекаином или новокаином, фонофорез с гидрокортизоном.
Кроме того, используют тепловые процедуры, сульфидные, радоновые и морские ванны. Для укрепления мышц проводят электростимуляцию. В фазе ремиссии также может применяться щадящий массаж.
Хирургическое лечение
Операции при артрозе проводятся на поздних стадиях болезни, при развитии тяжелых осложнений, ограничивающих трудоспособность больного. Могут быть радикальными или паллиативными:
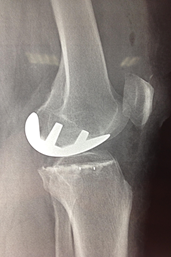
- Радикальные вмешательства. При разрушении суставных поверхностей с выраженным нарушением функции требуется замена сустава искусственным имплантатом. Чаще всего выполняется эндопротезирование тазобедренного сустава, позволяющее избежать тяжелой инвалидизации пациентов.
- Паллиативные методики. Применяются для разгрузки сустава. При коксартрозе осуществляется чрезвертельная остеотомия и фенестрация широкой фасции бедра, при гонартрозе – артротомия коленного сустава с удалением нежизнеспособных участков суставных поверхностей в сочетании с остеотомией и коррекцией оси голени.
Прогноз
Артроз является хроническим медленно прогрессирующим заболеванием. От появления первых симптомов до возникновения выраженных функциональных нарушений обычно проходит несколько десятилетий. Полное выздоровление невозможно, однако своевременное начало лечения, выполнение рекомендаций врача позволяет существенно замедлить прогрессирование болезни, сохранить активность и трудоспособность.
Профилактика
Профилактические меры включают предупреждение травматизма, составление продуманного режима тренировок для спортсменов, снижение веса при ожирении, проведение малоинвазивных операций на суставах. Необходимо своевременно лечить эндокринные, обменные и ревматические заболевания, которые могут стать причиной артроза. Людям с наследственной предрасположенностью следует соблюдать режим умеренной физической активности, но исключить избыточную нагрузку на суставы.
Источник
Современный малоподвижный и в то же время стрессовый образ жизни, лишний вес, неправильное питание, вредные привычки – все это приводит к различным заболеваниям, самые распространенные из которых – это различные патологии вен и кровообращения. Застой крови в ногах – одна из таких патологий.
Что такое застой крови
Венозный застой – это то состояние, при котором артериальная кровь поступает так, как надо, а вот с оттоком венозной возникают проблемы. К этому приводят недостаточно эластичные сосуды и повышенная вязкость крови.
Чаще всего застои поражают следующие области:
- головной мозг;
- шея;
- легкие;
- почки;
- малый таз;
- нижние конечности.
Отток крови стимулирует сердечные сокращения, способствует правильному движению крови по организму. Нормальный отток венозной крови стимулирует мышечные сокращения – в частности, брюшные, икроножные, а также создает давление на ступни при движении. А значит, здоровому току венозной крови способствует активный образ жизни и развитые мышцы.
Застой замедляет кровообращение, нарушает соотношение между венозным и артериальным давлением, вызывает застой лимфы и расширение сосудов и вен.
Самая распространенная форма застоя – застой крови в ногах
Чаще всего возникает застой венозной крови в ногах . Это приводит к сильной деформации сосудов нижних конечностей и вызывает серьезные нарушения кровообращения во всем организме, так как кровь уже не может нормально функционировать. Патология развивается медленно, постепенно.
К застою крови в венах нижних конечностей может привести :
- Варикозное расширение вен. Заболевание уменьшает эластичность стенок сосудов, приводит к их растягиванию, уменьшает пропускную способность клапанов, из-за чего кровь не может двигаться нормально.
- Тромбоз и тромбофлебит. Воспаление вен, тромбы и высокая свертываемость крови тоже препятствуют ее нормальному току.
- Сбои в работе сердечно-сосудистой системы. Сердце качает кровь, и нарушения его работы тоже приведут к негативным изменениям кровотока.
- Повышенная свертываемость крови. При маленьком количестве антикоагулянтов кровь густеет и застаивается в конечностях.
Это состояние приводит к серьезным нарушениям в работе всего организма. Сбивается кровообращение, сосуды растягиваются, еще больше теряют свою эластичность.
Ткани хуже снабжаются кровью, а значит – и кислородом, и питательными веществами, что может вызвать их отмирание. Кроме того, могут образоваться тромбы, а это тоже чревато серьезными последствиями.
Важно! Венозный застой в ногах только на первый взгляд кажется безобидным. На самом деле его последствия нарастают, как снежный ком, значительно ухудшая функционирование всего организма и вызывая изменения в привычном образе жизни.
Симптомы застоя
Венозный застой в ногах чаще всего вызывает следующие симптомы:
- набухание, выпирание, узловатость вен, их можно увидеть невооруженным взглядом под кожей;
- отеки;
- тяжесть в ногах;
- усталость ног, особенность под конец дня;
- возможное изменение цвета кожи – синюшность;
- нарушения чувствительности кожи конечностей;
- сухость кожных покровов.
Совсем не обязательно все симптомы будут присутствовать одновременно. Чаще всего, особенно на начальной стадии, присутствуют несколько – например, усталость и тяжесть в ногах, небольшие отеки, усиливающиеся к концу дня и исчезающие за ночь. Синюшность, сухость и нарушения чувствительности – это признаки достаточно длительного застоя.
Важно! Отечность, боли, тяжесть и усталость в ногах, усиление венозного рисунка могут быть симптомами не только застоя, но и варикозного расширения вен, тромбофлебита. Поэтому при первых же признаках следует обратиться к врачу.
Лечение
Лечение венозного застоя бывает медикаментозным и оперативным. Последнее используется только в крайних случаях, чаще всего, когда застой осложнен тяжелой степенью варикозного расширения, тромбоза или тромбофлебита.
Медикаментозное
Традиционное медикаментозное лечение базируется на трех группах препаратов:
- Антикоагулянты. Это средства, разжижающие кровь. Поскольку застой часто сопровождается (и вызывается) слишком высокой свертываемостью крови, то такие препараты необходимы. Разжижая кровь, они облегчают ее ток по венам и сосудам, уменьшают застойные явления, снижают нагрузку на стенки сосудов.
- Флеботоники. Это препараты, укрепляющие стенки сосудов. В результате они становятся более прочными, эластичными, уменьшается риск их растягивания и травмирования.
- Противовоспалительные. Застойные явления нередко приводят к воспалительным процессам в нижних конечностях. Поэтому в некоторых случаях будет целесообразен прием противовоспалительных средств.
Кроме того, могут быть назначены лекарства, стимулирующие кровообращение. Также полезна будет физиотерапия, гирудотерапия, использование компрессионного белья, лечебная физкультура, специальный массаж.
Когда доходит дело для хирургии?
Хирургические методы лечения венозного застоя используются крайне редко. Само это заболевание не несет прямой угрозы жизни пациента, вся опасность – в его возможных осложнениях.
В случае если застой приводит к серьезным необратимым ухудшениям состояния вен, тромбозу и тромбофлебиту в тяжелой стадии, то врач может принять решение о целесообразности хирургического лечения.
В этом случае может проводиться удаление или ушивание растянутых вен, шунтирование, регулировка клапанов и прочие процедуры.
Другие рекомендации
Кроме всего прочего, при венозном застое в ногах необходимо в той или иной степени изменить образ жизни. Это болезнь в первую очередь тех, кто мало двигается, имеет вредные привычки, ведет нездоровый образ жизни в целом. Вот какие рекомендации будут полезны всем, кто хочет избавиться от застоя или предотвратить его возникновение:
- Правильное питание. С пищей должен поступать полный набор витаминов и минералов, особенно необходимы витамин С и клетчатка, позволяющие держать вены в тонусе.
- Физическая активность. Образ жизни должен быть активным, с постоянной двигательной активностью. Но она должна быть регулярной и умеренной, ведь переизбыток нагрузки тоже отрицательно скажется на тонусе вен.
- Избегание статичности. Это правило следует из предыдущего. То есть, нельзя постоянно находиться в движении, равно как и в неподвижном состоянии. Лучше всего – чередовать покой с активностью, если образ жизни сидячий – несколько раз в день прерываться на небольшую зарядку или прогулку.
- Отказ от вредных привычек. Злейшие враги венозного тонуса и здорового кровообращения – курение и алкоголь. Отказ от них позволит сохранить эластичность сосудов на долгие годы. Также сосудам вредят переедание и лишний вес – это создает ненужную нагрузку.
Изменение образа жизни – это не просто полезный совет, это необходимость для всех, кто хочет избавиться от венозного застоя и сопутствующих ему заболеваний. Нельзя избавиться от этой патологии, не отказавшись от прежнего – малоподвижного, нездорового, с вредными привычками образа жизни.
Заключение
Заболевание, о котором идет речь в этой статье, кажется не таким страшным, как, например, тромбоз глубоких вен и трофические язвы. Однако проблема в том, что симптомы застоя крови в ногах проявляются медленно и постепенно.
Важно обратиться к врачу при первых тревожных звоночках, таких как тяжесть и усталость в нижних конечностях. Ведь если игнорировать их, то со временем может развиться целый букет заболеваний, – среди которых те самые тромбоз и тромбофлебит, запущенное варикозное расширение вен, и тогда уже венозный застой не покажется безобидным нарушением кровообращения, на которое можно махнуть рукой.
Флеболог-хирург со стажем более 6 лет.
Образование: Диплом по специальности «Лечебное дело», Омская государственная медицинская академия (2013 г.) Интернатура по специальности «Хирургия», Омский государственный медицинский университет (2014 г.)
Курсы повышения квалификации:
- «Ультразвуковая диагностика», Омская государственная медицинская академия (2015 г.)
- «Актуальные вопросы флебологии», Российский национальный исследовательский медицинский университет имени Н. И. Пирогова (2015 г.)
- «Ультразвуковое исследование сосудов», Омская государственная медицинская академия (2016 г.)
- «Эндовазальная лазерная облитерация» (2017 г.)
Источник